ERJ:成人肺朗格汉斯细胞组织细胞增生症的长期结果:前瞻性队列
2021-11-06 刘少飞 MedSci原创
成人肺朗格汉斯细胞组织细胞增生症 (PLCH) 的长期结果,尤其是存活率,在很大程度上是未知的。两项较早的回顾性研究报告了高死亡率,这与我们的临床经验形成鲜明对比。

总所周知,朗格汉斯细胞组织细胞增生症 (LCH) 是一种罕见的肿瘤性炎症性疾病,由浸润相关组织的 CD1a 阳性细胞中丝裂原活化激酶 (MAPK) 通路中的激活突变驱动。 成人肺 LCH (PLCH) 几乎只发生在现吸烟者或戒烟者中,发病高峰在 20 至 40 岁之间。PLCH 的预后在个体患者中变化很大且难以预测,从自发消退,尤其是戒烟后,到慢性呼吸衰竭 (CRF) 和肺动脉高压 (PH),最终导致肺移植或死亡。 在一项小型多中心回顾性研究中,大约一半的患者在诊断后 5 年内肺功能更差。 我们之前对 PLCH 的 2 年自然史进行了一项前瞻性研究,并确定了诊断后早期肺功能恶化的患者亚组。
相比之下,PLCH 的长期结果在很大程度上仍然未知。 两项较早的回顾性研究报告了 PLCH 患者的高死亡率,这与我们的临床经验形成鲜明对比。 鉴于与回顾性设计相关的潜在选择偏倚,应谨慎解释这些研究的结果。 此外,虽然 PLCH 患者可能出现 CRF 和 PH,但尚未评估这些并发症在疾病过程中的发生率。 同样,孤立的 PLCH 患者是否以及在多大程度上继发发展影响其结果的肺外 LCH 定位尚未得到研究。 最后,PLCH 患者恶性肿瘤的发生率,尤其是肺癌,值得进一步评估。
在本研究中,我们利用我们基于注册的前瞻性大型队列来解决这些问题,主要目标是确定这些患者(通常都很年轻)的存活率,并确定与死亡率相关的诊断因素。
研究方法:
为了解决这个问题,所有在 2004 年至 2018 年期间转诊至法国国家组织细胞增生症国家参考中心的新诊断 PLCH 患者均符合纳入标准。主要结局是生存,其定义为从纳入到肺移植或任何原因死亡的时间。次要结果包括慢性呼吸衰竭 (CRF)、肺动脉高压 (PH)、恶性疾病和最初孤立性 PLCH 肺外受累的累积发生率。使用 Kaplan-Meier 方法估计存活率。
研究设计:
所有在 2004 年 1 月-2018 年 4 月 15 日期间转诊的成年期(即 18 岁或以上)新诊断的 PLCH 患者均符合纳入研究的条件。 该研究于 2018 年 10 月 31 日结束。209 名患者符合纳入标准。 3名患者在复查病历后被排除,其中呼吸性细支气管炎合并间质性肺病作为最终诊断。
研究结果:
对206 名患者(平均年龄:39±13 岁,60% 女性,95% 目前吸烟者)进行了前瞻性随访,中位持续时间为 5.1 年(四分位距 [IQR],3.2 至 7.6)。12 名 (6%) 患者死亡。
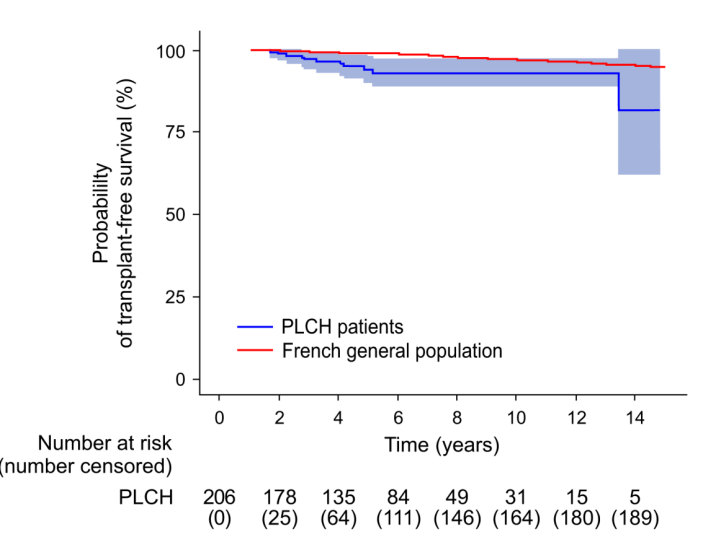
10 年的估计生存率为 93%(95% 置信区间 [CI],89-97)。CRF 和/或 PH 的累积发生率在 5 年和 10 年均低于 5%,这些患者中有 58% 死亡。

在 23 名患者中观察到 27 种恶性肿瘤。与年龄和性别匹配的法国人群相比,肺癌的估计标准化发病率为 17.0(95% CI,7.45-38.7)。157 名孤立性 PLCH 患者中有 8 名 (5.1%) 出现肺外受累。
研究启示:
PLCH 的长期预后明显优于先前报道的。确诊后必须密切监测患者,以便及早发现严重并发症。
参考文献:
Benattia A, Bugnet E, Walter-Petrich A, de Margerie-Mellon C, Meignin V, Seguin-Givelet A, Lorillon G, Chevret S, Tazi A. Long-term Outcomes of Adult Pulmonary Langerhans Cell Histiocytosis: A Prospective Cohort. Eur Respir J. 2021 Oct 21:2101017. doi: 10.1183/13993003.01017-2021. Epub ahead of print. PMID: 34675043.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#前瞻性队列#
48
#前瞻性#
0
#长期结果#
34
#朗格汉斯细胞#
37