Nature:从“干细胞”到“胚胎”,科学家们做到了!
2018-05-04 Chen 生物探索
本周一,探索君报道了一项发表在Science上的胚胎研究突破进展。在最新一期的Nature杂志中,来自荷兰的科学家们又取得了新的成果:他们成功用小鼠干细胞培养出了类似早期胚胎的结构。
本周一,探索君报道了一项发表在Science上的胚胎研究突破进展。在最新一期的Nature杂志中,来自荷兰的科学家们又取得了新的成果:他们成功用小鼠干细胞培养出了类似早期胚胎的结构。
尽管生命科学领域已发展了多年,但我们对早期胚胎是如何发育的依然知之甚少。这主要是受早期胚胎的尺寸小和它们在子宫中“难接近”(inaccessibility)等因素的影响。然而,这些知识其实是至关重要的,因为怀孕初期很小的错误就能阻止胚胎在子宫内植入或在成年期导致疾病。
5月2日,在题为“Blastocyst-like structures generated solely from stem cells”的论文中,来自马斯特里赫特大学等机构的研究团队成功地从小鼠干细胞创建出了胚胎样结构(Embryo-like structures)。这些模型胚胎(model embryos)在一定程度上与自然胚胎(natural ones)相似。研究中,它们首次被移植到子宫中并开始妊娠。
科学家们表示,这一全新的方法为理解生命最早的过程、不孕症问题或疾病的胚胎起源打开了大门。
1最新成果
早期胚胎事实上是由不到100个细胞组成的一个空心球体,包括一群外层细胞(outer layer of cells,未来的胎盘)和一小簇内部细胞(inner cells,未来的胚胎)。在这项新研究中,代表这些内外部分(inner and outer parts)的干细胞系首次在实验中被独立培养以及大量增殖。
之后,利用工程技术,研究人员将它们聚集在一个重新创建的环境中,触发它们的对话和自我组织(conversation and self-organisation)。在观察这个过程时,论文的第一作者兼通讯作者Nicolas Rivron博士发现,正是胚胎细胞在指导胎盘细胞如何组织以及植入子宫。
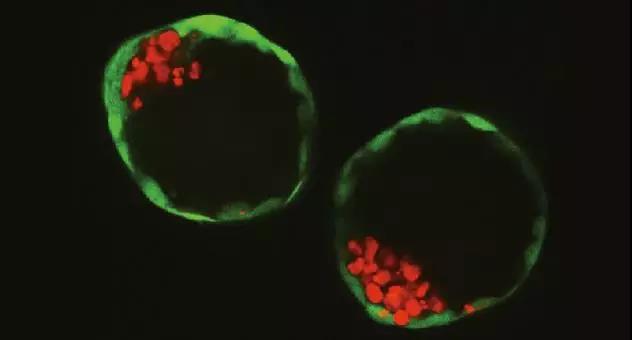
从干细胞形成的合成胚胎
2研究意义
参与该研究的Niels Geijsen教授说:“现在,我们有了一种新的方法来研究胚胎发育的早期阶段,并探索环境因素对发育和疾病的影响。”
论文的共同作者Clemens van Blitterswijk则表示:“这项研究为生物医学的新学科开辟了道路。我们可以培养大量的模型胚胎,并通过系统地测试新的医疗技术和潜在的药物来建立新的知识。这也将显着减少动物实验的需要。”
原始出处:
Nicolas C. Rivron, Javier Frias-Aldeguer, Erik J. Vrij, et al.Blastocyst-like structures generated solely from stem cells.Nature.volume557, pages106–111 (2018) doi:10.1038/s41586-018-0051-002 May 2018
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#Nat#
23
#胚胎#
24