CGP全科医生诊室 | Murtagh安全诊断策略在全科教学门诊中的应用:以风湿性多肌痛为例
2024-04-13 中国全科医学杂志 中国全科医学杂志 发表于陕西省
本文以1例风湿性多肌痛患者为教学案例,应用 Murtagh 安全诊断策略剖析诊疗思路。
澳大利亚著名全科医学专家约翰·莫塔(John Murtagh)提出的 Murtagh 安全诊断策略逐渐被全科医生用于临床诊断和治疗,多用于常见病的初步诊断、危急重症的快速识别、分析和判断是否存在导致某种症状 / 体征而容易被忽略的疾病,同时了解患者的担忧和期待。全科教学门诊是培养全科医生临床思维、提升全科诊疗能力的重要培训方法。本文以 1 例风湿性多肌痛(PMR)患者为教学案例,应用 Murtagh 安全诊断策略剖析诊疗思路,结合文献分析诊疗过程、总结诊治经验,指导全科医生从多维度思考疾病诊断、治疗,培训全科住院医师的全科临床思维、提高 PMR 诊治水平,达到教学目的。
主诉
肩部、颈部及髋部肌肉疼痛、晨僵2个月余。
现病史(全科住院医师接诊、带教老师补充后)
患者,女,66岁,约2个月前晨间醒来出现双侧颈部、肩胛肌肉僵痛,上肢抬举稍有受限,2~3 d后出现髋部肌肉僵痛,下蹲、上下楼梯无受限,未出现腕及指间关节疼痛和水肿,无乏力、肌肉红肿热,自服“双氯芬酸”后疼痛缓解。此后上述部位疼痛反复发作,服用“双氯芬酸”、外用活血止痛药后疼痛短时间内缓解,48 h内复发。10 d前患者于外院检查心电图:心率65次 /min,窦性心律,ST 段改变,心肌酶指标正常,转至康复科就诊,考虑“筋膜炎”,予以康复、理疗后疼痛缓解不明显。为进一步诊治来诊。病程中患者无发热、乏力加重,无肌肉萎缩。精神状态尚可、睡眠因疼痛变差,二便正常。
体格检查
体格检查结果
体温36.1 ℃,脉搏70 次 /min,呼吸16次/min,血压 104/68 mmHg(1 mmHg=0.133 kPa)。身高1.60m,体质量50 kg,BMI19.5 kg/m2,腰围74 cm,臀围90 cm。神清语利,口唇无发绀,伸舌居中。肺部查体未见异常。心尖搏动位于第 5 肋间左锁骨中线内侧 0.8 cm,心界不大,心率70 次 /min,律齐,心脏各瓣膜听诊区未闻及病理性杂音。腹部查体无异常,肝颈静脉回流征阴性。头颈部动脉无怒张、波动增强或减弱、触痛。双下肢无水肿。颈部、肩胛肌肉、髋部肌肉无固定压痛点。脊柱无压痛、活动度正常。
辅助检查结果
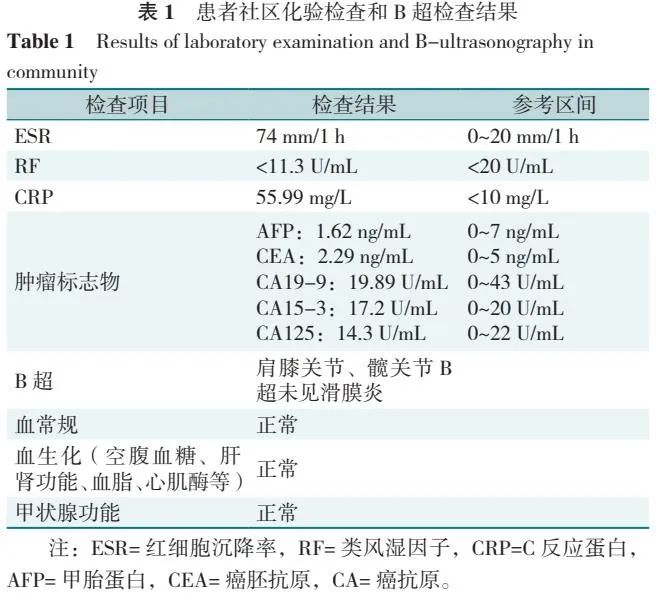
详见表 1。
基于 Murtagh 安全诊断策略的病历分析
导致这种症状和体征的常见病有哪些?
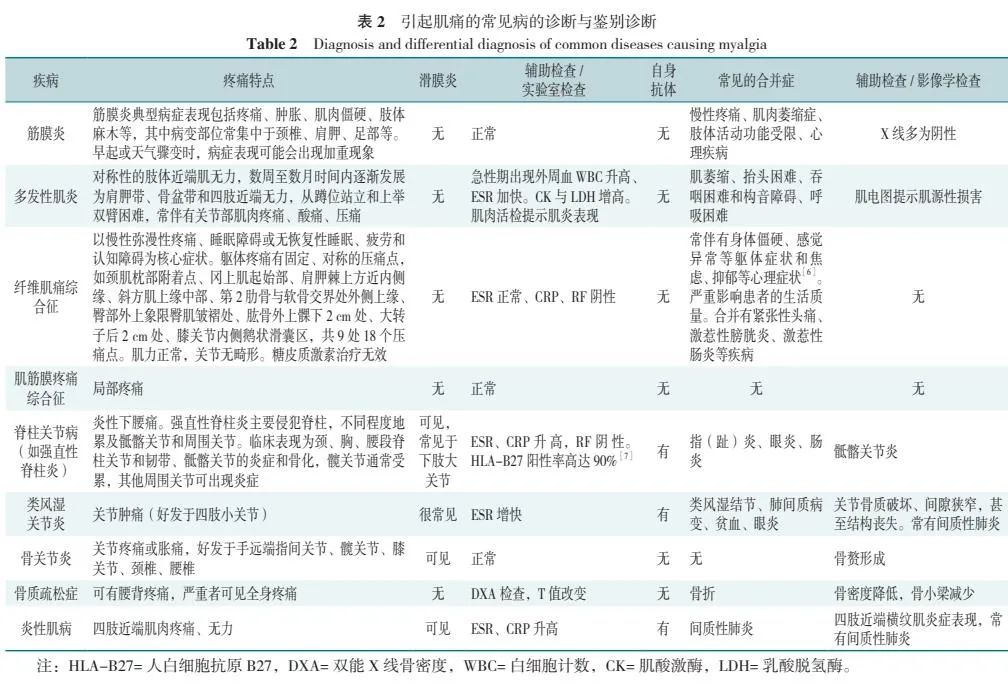
该患者表现为颈、肩、髋部肌肉僵痛,临床上这些部位的疼痛常见于筋膜炎、颈椎病、肩周炎、腰椎间盘突出、骨质疏松、颈腰椎退行性病变,以及炎症性、感染性疾病等,鉴别诊断见表 2。
有什么重要的不能被忽略的疾病吗?
急性心脑血管疾病:突发的剧烈疼痛或老年人突发的颈肩痛常预示急性心、脑血管疾病,老年人感觉器官退化,痛觉等反应减退,尤其是从未出现过的剧痛,如脑出血、脑肿瘤、高血压及心绞痛、心肌梗死等疾病,一般会伴有剧烈头痛或胸痛、胸闷呼吸困难、大汗淋漓或肢体运动障碍或头晕头痛等。突然加重或睡眠中痛醒的颈肩痛:突然改变的颈肩痛或痛的位置改变,其伴随症状改变等,有可能是心脑血管疾病的先兆。
脑部损伤、颅内病变:伴有精神、神经症状、惊厥的颈肩痛。脑部损伤、颅内病变会出现意识障碍,如昏迷,瘫痪等。如出现惊厥,一般提示可能存在颅内疾病或破伤风等。
创伤引起的颈肩痛:若创伤后出现剧烈颈肩痛,可能有颈椎骨折、脱位、颈肩部扭挫伤。
恶性肿瘤:颈椎肿瘤会出现进行性颈肩痛,肢体麻木等。某些恶性肿瘤伴有骨骼肌肉疼痛,但通常合并其他临床表现。
有什么容易被遗漏的疾病吗?
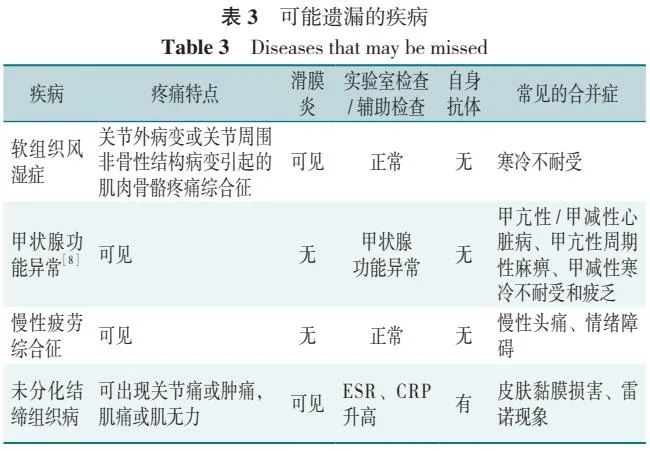
可能遗漏的疾病见表 3。
注:ABPM=动态血压监测,HBPM=家庭血压监测
患者存在多个症状,是否有不容易被识别的疾病?
系统性红斑狼疮等风湿病:累及多个系统、器官,实验室检查多种自身抗体阳性。皮肤、关节,浆膜、心脏、肾脏,中枢神经系统、血液系统等系统和脏器会出现损伤。早期可仅有 1 个脏器受累的表现,同时伴有自身抗体(尤其是抗核抗体,简称 ANA)阳性。该疾病临床表现变化无常,起病方式多变,可几个脏器同时起病,也可相继出现几个脏器受损的表现,多数都有一定的起病诱因(感染,日晒,情绪受刺激),早期症状最常见的是发热、关节炎(痛)、疲劳,体质量减轻,较常见的是皮损、多发性浆膜炎、肾脏病变、血液异常、消化道症状、中枢神经系统损害等。
PMR 与巨细胞动脉炎(GCA):PMR 多发生于老年人,以双侧对称性肩胛带肌、骨盆带肌和颈部肌肉疼痛和僵硬为主要临床表现,伴 ESR 显著增快和非特异性的全身症状。该疾病病因不明,一般为良性,并且与年龄密切相关,随年龄增长发病增多,50 岁之前患病较少,女性比男性多 2~3 倍,糖皮质激素治疗效果显著。PMR 与 GCA 关系密切,两者易相互合并出现。PMR 患者若出现以下情况,需除外合并 GCA:小剂量激素治疗反应不佳,颞动脉怒张、搏动增强或减弱、触痛阳性,且伴有头痛、头皮痛或视觉异常等,需完善颞动脉彩色超声、血管造影、颞动脉活检等检查。
患者是否还有其他未说明的问题?
沟通之后发现患者对持续肌痛、口服解热镇痛药等治疗不见效等有质疑,担忧是否患有疑难杂症,甚至怀疑自己是否患有骨癌或白血病,希望尽快明确病因、缓解疼痛、恢复正常生活状态。
病例诊断
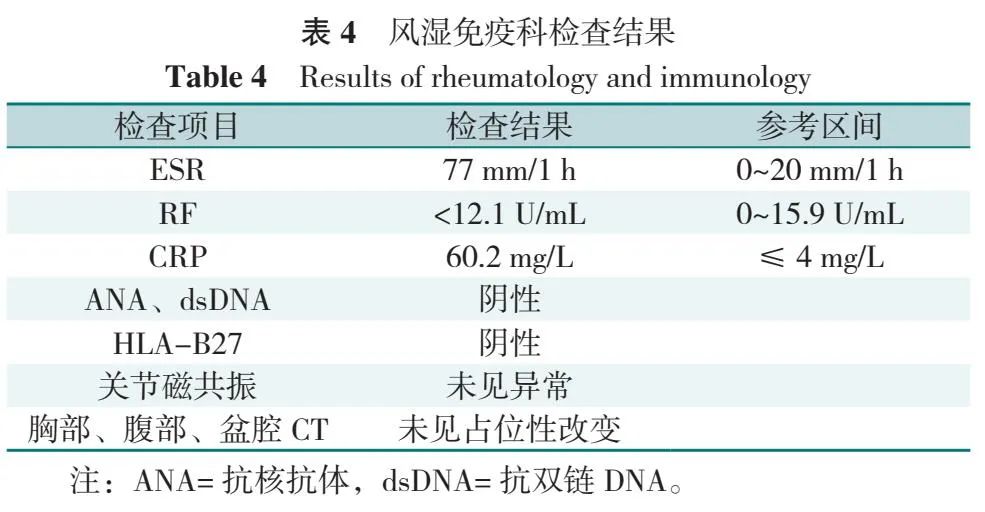
诊疗要点:女性,66 岁,双侧肩部、颈部及髋部肌肉疼痛、晨僵 2 月余,服用非甾体抗炎药效果不佳。社区就诊检查红细胞沉降率(ESR)、C 反应蛋白(CRP)升高、类风湿因子(RF)阴性、肿瘤标志物阴性。诊断考虑疑似 PMR。转至风湿免疫科,检查结果见表4,考虑PMR,予以复方倍他米松注射液1 mL(二丙酸倍他米松5 mg ∶倍他米松磷酸酯二钠 2 mg)肌肉注射 1 次,反应迅速,患者自述24 h内疼痛减轻 80%,确诊为PMR,第 2 日改为糖皮质激素口服。
PMR诊断标准:目前常用的 PMR 分类标准为 Healey 的分类标准(1984 年)、2012 年美国风湿病学会(ACR)和欧洲抗风湿病联盟(EULAR)制定的 PMR 分类标准。主要依据临床经验进行排除性诊断。
Healey 的分类标准(1984 年):
(1)疼痛持续至少 1 个月并累及下列至少 2 个部位:颈部、肩和骨盆带。
(2)晨僵持续 >1 h。
(3)对泼尼松治疗反应迅速(<20 mg/d)。
(4)排除其他能引起骨骼肌肉系统症状的疾病。
(5)抗核抗体及类风湿因子阴性。
(6)年龄 >50 岁。
(7)ESR>40 mm/1 h。符合上述 7 条即诊断 PMR。
2012 年 ACR 和 EULAR 制定的 PMR 分类标准:该标准见表 5。不包括超声检查结果的诊断灵敏度为68%,特异度为 78%。包括超声检查结果的诊断灵敏度为 66%,特异度为 81%。总体特异度为 57.7%~81.5%,灵敏度为 68%~92.6%,敏感性和特异性较好,可以用来辅助区分 PMR、类风湿关节炎、肩骨关节炎和肌病等疾病。
PMR治疗
该患者确诊 PMR 当日予以“复方倍他米松注射液 1 mL(二丙酸倍他米松 5 mg∶倍他米松磷酸酯二钠2 mg)”肌肉注射 1 次,当日肌痛缓解 80%,第 2 日予以甲泼尼龙 16 mg/d 口服,1 周后复查 ESR 45 mm/1 h、CRP 23 mg/L,2 周左右疼痛基本消失,3 周左右 ESR、CRP 降至正常。4 周后甲泼尼龙开始逐渐减量,3 个月后减至维持量 4 mg/d。综合医院风湿免疫科复诊,9 个月左右加用免疫抑制剂雷公藤多苷片 20 mg/ 次,3 次 /d,口服。治疗遵循《风湿性多肌痛和巨细胞动脉炎的诊疗规范》2023 年版标准如下。
激素:激素治疗为首选用药,目前尚无激素治疗 PMR 的标准方案。
非甾体抗炎药:对初发或轻症者可试用非甾体抗炎药,如双氯芬酸、吲哚美辛等。10%~20% 的患者单用非甾体抗炎药可以控制疼痛。应用激素替代非甾体抗炎药,如患者合并其他原因的疼痛,需短期应用非甾体抗炎药和 / 或抗炎镇痛药。
免疫抑制剂:长期使用激素有潜在不良反应,需考虑加用有助于更好控制病情、减少激素用量的治疗策略,即在激素治疗的基础上早期联合免疫抑制剂,如甲氨蝶呤,尤其是使用激素有禁忌证者、激素疗效不足者、复发风险高或激素减量难者、存在发生激素不良反应的危险因素或出现激素不良反应者,均可联用免疫抑制剂。保留糖皮质激素的辅助甲氨蝶呤治疗可能对某些患者有益。PMR 合并 GCA 者,起始糖皮质激素剂量较单纯 PMR者大,也可以联合免疫抑制剂,病情缓解后逐渐减量。
其他:已开展生物制剂治疗的相关研究。目前暂无证据表明肿瘤坏死因子 α(TNF-α)拮抗剂治疗 PMR 有效,不 推 荐 应 用 TNF-α 拮 抗 剂 治 疗 PMR。白介素 6(IL-6)受体拮抗剂托珠单抗,单药或联用糖皮质激素治疗 PMR/ 复发性 PMR,在控制症状、减少激素用量、减少复发等方面显示出益处,但尚需更多的临床研究进一步证实。
预后
PMR 及时诊治者病情大多可迅速缓解或痊愈,预后良好,也可能迁延不愈或反复发作。疾病后期如果出现失用性肌萎缩等严重并发症,需进行个体化的体育锻炼、肢体康复等,降低跌倒风险,对于长期服用糖皮质激素的老年骨质疏松症患者也能改善其预后。
随访
监测肿瘤:该患者治疗随访第6、12个月时均检查胸部、腹部、盆腔CT,风湿免疫指标,肿瘤标志物等未见肿瘤征象。根据报道,PMR患者确诊后的6个月内肿瘤诊出率显著升高,因此,通过影像学检查监测肿瘤。国外Meta 分析结果显示,哥伦比亚和拉美地区24%的患者表现出潜伏性多自身免疫(PolyA),恶性肿瘤发生率7.59%,因此常规临床随访应考虑恶性肿瘤、GCA 和潜伏性PolyA。
预防骨质疏松症:该患者治疗口服糖皮质激素1个月左右检查“25羟基维生素D”12.94 ng/mL(>20 ng/mL 为充足,12~20 ng/mL 为不足,<12 ng/mL为缺乏),予以“维生素 D2软胶囊800 U,2次/d”“碳酸钙D3 片600 mg,2 次 /d”“骨化三醇软胶囊 0.25 μg,2次 /d”预防骨质疏松症,3~6 个月复查骨代谢、双能 X 线骨密度测量(DXA)。BMI 较高的患者和接受较高剂量糖皮质激素治疗的患者25(OH)维生素 D 水平低的风险较高,口服钙二醇补充剂比胆钙化醇更有效地达到足够的25(OH)维生素D水平。糖皮质激素对肠道、甲状旁腺、性腺、肾脏等的影响导致钙 / 磷代谢的改变,这些患者需要口服钙、维生素D以及强效双膦酸盐,口服双膦酸盐不耐受的情况下可选择静脉注射双膦酸盐。
本文来源:杨玲,杜雪平. Murtagh安全诊断策略在全科教学门诊中的应用:以风湿性多肌痛为例[J]. 中国全科医学, 2024, 27(17): 2167-2172.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
















#风湿性多肌痛# #安全诊断策略#
17