中心静脉导管相关血流感染和原发性血流感染
2023-10-27 重症医学 重症医学 发表于上海
本综述的目的是在ICU特定背景下,研究最近发表的CA-BSI和其他原发性血流感染的流行病学和治疗管理数据。
综述目的
原发性和血管内导管相关的血源性感染(CA-BSIs)是重症监护室(ICU)中的重要临床疾病,与发病率和死亡率显著相关。本综述的目的是在ICU特定背景下,研究最近发表的CA-BSI和其他原发性血流感染的流行病学和治疗管理数据。
最新发现
在危重病人中,现代研究的综合患病率表明,原发性血源性感染(primary)和CA-BSI的患病率分别为19.7%-40.7%和26.4%-37.3%。未能实现源控制(即在CA-BSI中拆除导管)与死亡率升高相关。高严重程度评分和ICU住院时间和导管置入时间是CA-BSI的已知危险因素。在置入中心静脉导管时使用预防集束化管理可将CA-BSI发病率从每1000中心静脉导管日的4个减少到1.6个。配对血培养阳性时间的差异可能有助于CA-BSI的诊断。
总结
ICU中常见原发性BSI,且对预后影响不佳。对ICU入院患者进行BSI监测对于提供医疗服务、设计预防措施、跟踪耐药性和检测新出现的病原体至关重要。
介绍
血流感染(BSI)与严重的患病和死亡率有关。虽然新的分子技术可以检测血液中的病原体,但至少需要在一个或多个血培养标本中生长微生物才能诊断BSI。索引培养(index culture)是每例患者每一病期的第一个阳性培养物。院内发病的BSI是指索引血液培养在入院后48小时或更长时间后发生的情况。社区发作BSI是指在门诊患者中发生的或在入院后<48 h首次发现的BSI,在有显著医疗接触史的患者中可进一步分类为医疗相关BSI,否则为社区相关BSI。重症监护病房(ICU)发病的BSI是指BSI索引在入住ICU后48小时或更长时间被确认的院内发病的特殊情况。
尽管微生物可以从不同的通道侵入血液循环,但在大多数情况下,它们被认为是与其他身体部位感染相关的继发性感染。然而,无法确定原发病灶的原发性BSI同样频繁发生。一些研究也将静脉内导管相关的BSI(CABSI)归类为原发性。被归类为原发性病例的比例取决于这种区分和临床评估的彻底性,随着更广泛的临床和诊断探索,具有明显继发病灶的比例会增加。
原发性BSI是重症监护病房的一个重要临床类别。导管相关性BSI是重症监护管理中的一个重要并发症,为减少其发生率和相关疾病负担,需要进行广泛的监测和预防。然而,与血管内导管无关的原发性BSI较少受到关注。这一点非常重要,因为有许多例子(如金黄色葡萄球菌、奈瑟氏脑膜炎球菌、单核细胞增生李斯特菌)表明,未能确定感染源是导致死亡的重要风险因素。因此,本综述旨在研究最近发表的有关CA-BSI和其他原发性BSI的流行病学和管理数据,特别是在重症监护病房背景下的。
定义
在本综述中,我们认为原发性BSI是那些血培养指标阳性与血管内导管相关和/或来源不明的BSI。我们进一步使用血流感染这一术语来涵盖临床上显著的菌血症和真菌血症。导管相关(CA-)和导管有关(CR-)BSI是指导管作为BSI来源的证明程度不同的实体;前者只需要留置导管的存在,没有血管外来源的证据,而后者还需要局部导管感染的临床或微生物学证据。在任何情况下,如前所述,大多数调查将这些归入原发性BSI一类中。鉴于缺乏普遍接受的定义,重要的是审查单个研究定义的应用,以避免可能包括原发性BSI(不限于来源不明的BSI、CA-BSI和CR-BSI)的术语混淆。
检索标准
我们旨在查找与最新出版的报道有关的原发性BSI的文章。我们在2023年5月查询了PubMed和Google Scholar数据库,检索自2021年1月以来的研究报道。使用的检索词包括“primary bacteremia”、“central-line related bacteremia”、“bloodstream infection”和“intensive care”。搜索还通过特别的参考文献搜索进行了补充。在ICU患者中数据不可用或有限的情况下,纳入了其他住院组的文献。检索仅限于成人患者的研究。
流行病学
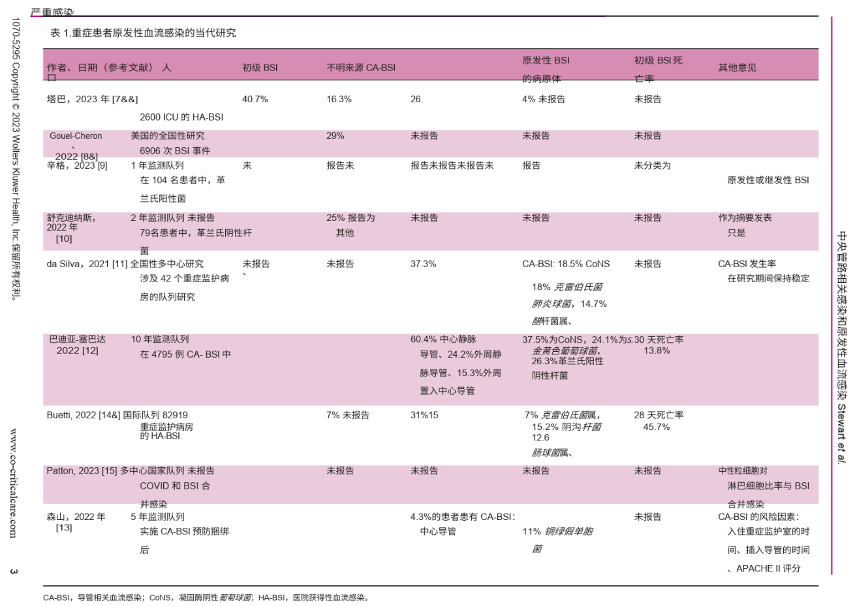
我们找到了11项最近的研究,这些研究提供了关于危重病患中原发性BSI的发生、微生物学和决定因素方面的见解(表1)。
Tabah等人报道了EUROBACT-2研究,这是一项前瞻性队列研究,涉及52个国家的333个ICU中收治的2600名患者的院内获得性BSI。其中78 %是在入住ICU后的中位数10天内获得并确定的。虽然他们观察到呼吸道是最常见的二次感染来源,但有26%是CA-BSI,16%是其他原发性BSI。在CA-BSI中,未能实现源控制(即拆除导管)与不良的28天病例死亡率相关。
Gouel-Cheron等人报道了一项对美国85个ICU收治的150948名患者进行回顾性队列研究。他们发现在入院时5600例(4%)患者已经患有BSI,其中1306例(0.9%)患者是在ICU内发生。他们发现在29%的个体中没有确定BSI的来源,即原发性非CA-BSI。报告中未提及入院时有BSI的患者与ICU内发生BSI的患者之间原发性BSI发生率的差异 。
虽然金黄色葡萄球菌因其导致复杂感染的倾向而被认为是原发性BSI的重要因素,但是针对重症患者中感染物种的影响,其特定的当代研究却很少。Singh等人在104名重症患者的单中心队列研究中,确定了中心静脉置管、糖尿病和更高的APACHE-II评分是革兰阳性球菌BSI的风险因素。然而,该研究既未纳入没有BSI的对照组,也未将患者分类为原发性或继发性BSI。在一项针对以色列医疗病房患者的研究中,Benenson等人发现金黄色葡萄球菌占总BSI的44%,而该细菌在原发性BSI中更为常见(30%)而非继发性BSI(16%)。在美国的一个单中心队列研究中,Shukdinas 等人 报道称,高死亡率要么出现在无病源的患者中,要么是病源不常见的患者中(33% VS 13%)。他们还称革兰氏阴性病原体是最常见的病原体。
3项研究,分别对事件、微生物学和CA-BSI决定因素进行了详细的描述。Gomes Resende da Silva等调查了42家巴西ICU的CA-BSI发生率,发现每1000导管日CA-BSI发生率为2.3-3.2,最常见的病原菌为凝固酶阴性葡萄球菌、肺炎克雷伯菌、不动杆菌属和铜绿假单胞菌。Badia-Cebada等报道了2007-2019年西班牙加泰罗尼亚55家医院院内获得性CA-BSI的监测情况。他们发现,总体发病率为每1000个病人日0.2次,其中1/4与外周静脉导管相关。值得注意的是,仅有26 %的ICU患者发生,从整体上强调了预防器械相关BSI的重要性。Moriyama等人研究了日本一所大学医院ICU中1635例中心静脉导管置管患者的CA-BSI风险因素,并发现高APACHE II评分、ICU停留时长以及导管置入都是CA-BSI的独立风险因素。
任何有关感染流行病学的现代研究的考虑都需要结合新型冠状病毒肺炎(COVID-19)大流行进行检查。COVID-19患者通常被认为是由呼吸道源继发的血源性感染,但是在EUROBACT-2的一个子研究中发现,与非COVID-19患者相比,COVID-19患者的原发性血源性感染发病率显著增高(17.2%vs25.4%,P=0.006)。在4010例COVID-19住院患者队列中,曾经历血源性感染的患者(n=780)中,92%是在ICU获得的。高危人群为SAPSII评分较高、男性以及入住ICU时间较长的患者。在美国南部的13781例COVID-19住院患者队列中,发现住院48小时内中性粒细胞与淋巴细胞比率升高是血源性感染的一个预测因素。
预防
我们找到七项近期的研究,它们评估了预防措施的多个方面,这些与危重病患者相关的原发性BSI可能相互影响或关联。最显著的是选择性肠道消毒(SuDDICU)试验,该试验旨在评估ICU机械通气的成年人中肠道消毒是否能够降低院内死亡率。虽然这项研究并没有具体研究原发性BSI,但它在该领域却是一项里程碑式的研究,因为在危重症医学中那些高危患者预防感染的肠内抗微生物药物使用一直是最具争议性的管理课题之一。这个群集随机研究包括澳大利亚19个ICU的5982名患者,在此研究中虽然没有观察到主要死亡结果的差异,但肠道消毒明显降低了新的血培养阳性发生率(5.6% vs. 8.1%;绝对差异-1.95 ),但这并没有转化为减少抗生素的累积用量。
使用预防性集束化护理已成为与ICU发病相关感染的日益增加的研究主题。Timsit等人概述了当代“集束化”护理作为CA-BSI预防策略的关键组成部分。这包括皮肤消毒、置管期间的完全无菌屏障预防措施、透明半透性敷料(添加氯己定)、每7天更换输液器、使用无缝线设备以及护理人员教育和培训。我们确定了三项值得具体讨论的当代研究。Van der Kooi等人描述了一项在全国范围内开发和评估的6项预防CA-BSI的集束化措施。它包括手卫生、置管期间的预防措施、皮肤消毒、置管部位的选择、每天检查留置导管的适应证以及每天检查置管部位。尽管在ICU环境中,集束化依从性与CA-BSI风险降低无关,但作者注意到,CA-BSI发病率从每1000个中心静脉导管日4次降到1.6次。第二项研究旨在评估多模式干预对CA-BSI发病率的影响。该干预涉及手部卫生(医护人员在中心静脉导管(CVC)置入前用肥皂和酒精擦洗手)、最大预防屏障(使用无菌全身覆盖物、口罩、帽子、无菌手套和长袍)、使用消毒剂和CVC导管部位消毒。此外,通过电子健康记录自动通知留置导管天数。这一“集束化”使CA-BSI发病率从每连续的1000天的3.1次下降到1.2次。CVC存在超过10天是CA-BSI的独立危险因素(比值比6.27)。在6年的时间序列中,Papanikolopoulou等人发现感染控制措施(中心管路置入集束化包括手部卫生、监测和对携带多重耐药细菌患者的隔离)使CA-BSI发病率降低,其中手部卫生干预的效果具有统计学意义。
10-15%的BSI病例中出现了复发(<30天)和再发(30-100天)。最近,Hung等人评估了在ICU中接受导管置换的患者中,在穿刺透析导管上的细菌感染与移除后再置入导管这两种方法对于感染再次发生率的影响。共有47名患者接受了这项为期4年的研究。结果显示,当导管在ICU中重新置换或更换时,分别有33%和23%的患者出现再次感染。当导管在ICU中移除并在ICU外被更换时,没有出现再次感染,这表明需要时更换导管可能有临床价值。
一项试验性的随机对照研究评估了在ICU住院后72小时内在中心静脉导管中添置己酮可杀菌锁定液的可行性和效用性。该干预措施使得通过监测血液培养检测到的中心静脉导管菌落率下降(18.7% vs. 29%,P=0.009)。目前还不清楚这是否能够减少CA-BSI的发生次数。
诊断
BSI目前需要收集血液培养。然而,不恰当的采集可能会导致伤害,主要是由于血液培养杂质而导致的错误诊断BSI而采用不恰当的治疗。从Fabre等人中提出的一种恰当的血液培养收集算法和决策支持工具被应用于ICU环境下的300名患者样本。作者发现,61.4%的患者被认为是不恰当的采集,最常见的采集原因是由于单一的发热或白细胞增多症。快速取样和结果对于患者的处理也非常重要。在一项研究中,多重耐药革兰阴性菌生长的血液培养中,有15%的细菌直到抽血后48小时或更长时间才被检测出来。这些数据对于脓毒症的广谱经验性抗菌治疗在前48小时内的降级安全性提出了质疑,尤其是在具有高耐药率的地区。
CA-BSI的诊断具有挑战性,并可能导致不必要的导管移除。通过对穿刺点和周围组织取成对血培养时间差的测量,可能有助于确定感染的存在。以导管尖端培养为金标准,对意大利ICU 5年期间的278次配对血培养进行检测,以确定差异时间-阳性法的准确性。使用截断值120min获得的敏感性和特异性分别仅为41%和74%,限制了其临床实用性。已知从单根导管腔内分别采血被认为会增加实验室成本和污染风险。Deawtrakulchai等人在泰国一个单中心50名重症监护室患者的前瞻性研究中,评估了从所有导管管腔中采集混合血样诊断CA-BSI的准确性。其混合方法的敏感性和特异性分别为69%和97%。混合后导致CA-BSI诊断为阳性的时间更长(平均相差2.5小时)。因此,尽管集中采血培养标本更省时,但可能并不适合用于诊断 CA-BSI。
预后、治疗和费用
尽管有许多决定因素,而且不同机构和地区之间存在差异,但据报道,EUROBACT-2研究显示,重症成人住院期间发生BSI的28天病死率为37%。然而,原发性BSI并未被报告为导致死亡率过高的风险因素。及早使用足量的抗菌药物被认为是管理的基本原则,不断有研究报告支持这一目标。在入住重症监护病房、提供的治疗和预后方面,与性别有关的差异正日益成为人们关注的话题。然而,西班牙一项纳入440例入住ICU的BSI患者的研究发现,在使用倾向匹配分析法对混杂因素进行调整后,发现性别对预后并无影响。入住ICU的BSI患者的治疗时长一直存在争议。Zuercher等人对瑞士两家重症监护病房收治的8000多名患者(18%为原发性BSI)进行了一项队列研究,结果发现治疗时间超过10天并无益处。在一项由革兰氏阴性菌、肠球菌或凝固酶阴性葡萄球菌引起的非复杂性血管内CA-BSI治疗时间的回顾性评价中,Muff等人认为短程抗菌药足以治疗这些患者。作者不鼓励对无并发症的革兰氏阴性CA-BSI采用超过7天的治疗,建议对凝固酶阴性葡萄球菌采用非常短的抗菌治疗,并建议对肠球菌CA-BSI采用7到14天的抗菌治疗。总之,在控制感染源(即拔除管路)后,大多数患者只需最多7天的抗菌治疗。只有复杂的感染(如化脓性血栓性静脉炎、化脓性转移的血源性播散、持续性菌血症、感染性心内膜炎)或金黄色葡萄球菌或念珠菌属等特殊病原体才需要更长的疗程。
ICU发生BSI的经济负担是巨大的。巴西最近一项对66名ICU患者的研究发现,与非CA-BSI的患者相比,CA-BSI患者住院费用有所增加,但在MDR和非MDR细菌之间并没有差异。
总结
重症患者常常出现原发性血流感染,并与高死亡率相关。与血管导管相关或不相关的原发性血流感染,虽然通常被归为一类,但代表着不同的临床类别。非导管相关性的原发性血流感染通常于社区发病,并且其确诊取决于调查的深度和广度。相反,CA-BSI在定义上是医疗护理接受后的并发症。这是潜在可预防的,反映了临床和感染控制实践的质量。优化诊断和预防方法是原发性BSI和CA-BSI首要研究重点。
对ICU患者进行BSI监测是了解医疗服务交付、设计预防措施、追踪耐药性和检测新出现病原体的基本要求。像第一和第二轮EUROBACT研究这样的大规模流行病学调查受限于其资源密集性的限制,而不能进行连续的前瞻性研究,不能代表ICU感染症流行病学的“快照”。电子监测系统利用机构常规收集的数字数据,可以更好地了解传染病流行病学。平台试验正在进一步利用基于注册表的信息来改进严重感染的治疗。重症医学和传染病学界需要接受并进一步利用这些方法,以加速改善全球ICU中BSI的诊断和管理。
尽管随着安全和质量改进文化的进步,许多地区目睹了BSIs给医疗保健带来的负担减少,但与BSI相关的科学在最近几十年中并没有相应地改变。实验室诊断方面如PCR和其他分子技术已取得进展。然而,它们的性能有限,仍是传统血培养检测的补充。虽然 PET 扫描对 BSI 的诊断效果很好,但在重症患者中进行这种扫描往往不切实际,因此需要开发这种或其他新的诊断检查,以用于重症监护病房的严重感染患者。过去几年报告的研究是对文献的重要贡献。需要继续开展这些工作及相关工作,并采用新颖和创新的方法来进一步降低 BSI 对重症监护病房的影响。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







