马长生:房颤抗凝治疗适应证新认识
2015-08-18 medsci MedSci原创
国家心血管病临床医学研究中心、首都医科大学北京安贞医院马长生教授谈房颤抗凝治疗适应证新认识2015年7月31日至8月2日,由中国生物医学工程学会心律分会

2015年7月31日至8月2日,由中国生物医学工程学会心律分会主办的第十七届中国心律大会(CHRS)在北京国家会议中心举行,会议内容涵盖心律学基础与前沿、起搏与心脏电生理基础等多项学术热点及近年来本领域取得的重大学术成就及共识,同时开设心房颤动、室性心律失常、心脏置入性装置、晕厥与心脏性猝死等多个学术论坛。
2015年发表的弗莱明翰(Framingham)研究显示,1958-2007年间,新诊断房颤患病率达到10%,每年新发生房颤的发病率达到1%左右,且男性高于女性。
抗凝治疗
房颤治疗以抗凝最为重要。基于美国1992-2007年间医保数据库分析显示,15年间,华法林应用增加1倍以上,缺血性卒中发生减少了2/3,而并未增加出血性卒中发生。
阿司匹林对房颤卒中无预防作用已非常明确。对30项研究进行的荟萃分析显示,应用阿司匹林与不治疗相比,缺血性卒中发生率相当。瑞典国家注册队列研究对11万例房颤患者随访1.5年,结果显示,应用阿司匹林或不进行抗栓治疗,在缺血性卒中、栓塞事件、出血性卒中和大出血发生率方面无明显差异。
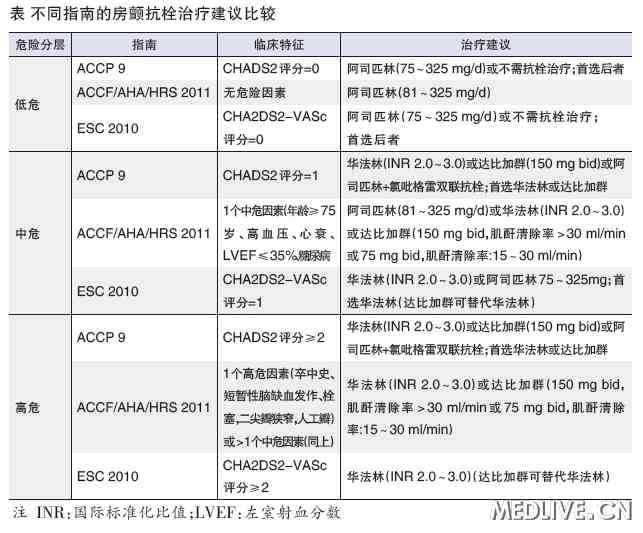
2014美国心脏学会(AHA)、美国心脏病学会(ACC)和心律学会(HRS)联合发布房颤指南,引入CHA2DS2-VASc评分确定推荐治疗方案,≥2分者推荐华法林/新型口服抗凝药(NOAC),1分者推荐不抗栓、口服抗凝药(OAC)或阿司匹林,0分者不接受抗栓治疗。
与应用CHADS2评分相比,应用CHA2DS2-VASc评分扩大了抗凝治疗应用范围。根据2014年指南计算的需要抗凝房颤患者比例较根据2011年指南(应用CHADS2评分)计算的比例增加了19%。
那么,CHA2DS2-VASc评分1分是否需要抗凝?研究结果并不一致。今年发表于《美国心脏病学会杂志》(JACC)的瑞典登记研究(14万例房颤患者)显示,CHA2DS2-VASc评分1分者,女性卒中率为0.1%~0.2%/年,男性卒中率为0.5%~0.7%/年,提示抗凝治疗可能不能使患者获益。同期发表于JACC的来自台湾健保数据库研究(18万例房颤患者)则显示,CHA2DS2-VASc评分1分者,女性卒中率为2.55%/年,男性为2.75%/年,提示患者应接受抗凝。
由于种种原因,华法林抗凝治疗率并不高。因此,人们转向了NOAC。其主要优点在于减少了出血性卒中发生。真实世界研究显示,在卒中、死亡、颅内出血、心梗等多方面,达比加群都显著优于华法林。当然,达比加群等NOAC亦有不足之处,例如增加胃肠道出血风险等。
NOAC另一突出优点是不需要监测血药浓度。然而,RE-LY数据再分析显示,缺血事件发生与达比加群血浓度呈反比,大出血随达比加群血浓度升高而升高,提示监测达比加群血浓度是有利的。2014年7月,《英国医学杂志》(BMJ)连续发表4篇关于达比加群的观点和评论文章指出,监测达比加群血药浓度可进一步减少大出血。因此,未来对于有高出血风险的患者应用NOAC时可监测血药浓度。
此外,RE-ALIGN研究显示,对于瓣膜病患者,达比加群增加机械瓣血栓和出血风险。但这一结果不能推广到所有NOAC。目前不推荐对于严重瓣膜病患者应用NOAC。
导管消融
研究显示,无论CHA2DS2-VASc评分如何,导管消融都能改善患者预后。欧洲房颤登记研究显示,导管消融显著减少房颤患者卒中和死亡。台湾健保数据研究亦显示,导管消融组卒中率明显低于对照组。
导管消融后是否需要继续抗凝?指南强调,若患者有抗凝治疗适应证,导管消融后还要继续抗凝。但在临床实践中,多数导管消融成功患者不再接受抗凝治疗。丹麦登记研究显示,导管消融后停或不停OAC,栓塞发生率均低,但应用OAC者严重出血发生率升高。德国登记研究提示,对于既往有卒中史患者导管消融后或不应停用抗凝药。AATAC-AF研究显示,对于心衰合并房颤患者,置入埋藏式心脏复律除颤器(ICD)和心脏再同步化治疗除颤器(CRT-D)者,导管消融降低死亡率和住院率。
总之,未来5年房颤治疗很多理念会改变,指南和治疗规范会有很大修订。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#适应证#
37
#房颤抗凝#
40
#马长生#
42
不太实用
94