内镜下第三脑室底造瘘术后慢性硬膜下血肿一例
2022-10-25 放射沙龙 中华医学杂志
内镜下第三脑室底造瘘术(ETV)作为梗阻性脑积水最常用的手术方式,因其安全、有效,已被广泛地接受和应用。作为术后并发症,慢性硬膜下血肿(CSDH)在ETV中较为罕见,相关报道和讨论较少。
内镜下第三脑室底造瘘术(ETV)作为梗阻性脑积水最常用的手术方式,因其安全、有效,已被广泛地接受和应用。作为术后并发症,慢性硬膜下血肿(CSDH)在ETV中较为罕见,相关报道和讨论较少。笔者报道1例ETV术后CSDH,并结合文献对其发生机制、临床特点、防治措施等进行讨论。
患者 男,27岁,因"头胀痛伴反应迟钝、记忆力下降半年"于2014年12月19日入宁波市医疗中心李惠利医院。
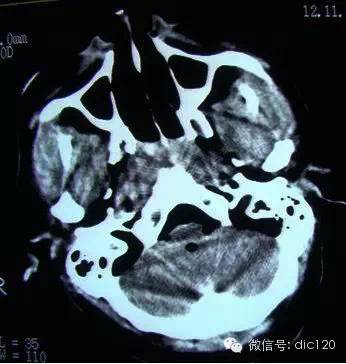
既往史:1年前偶发肢体抽搐1次,自行缓解。余无特殊。体检:神清,定向准确,颅神经(-),颈软,四肢肌力V级,双下肢肌张力稍高,双侧巴氏征阴性。头颅MRI增强:侧脑室及第三脑室明显扩大,中脑导水管狭窄,空蝶鞍(图1)。
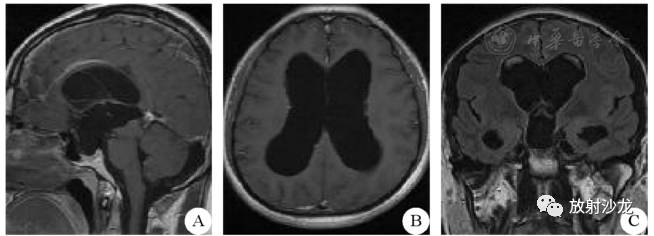
图1术前MRI增强扫描图片
临床诊断:原发性中脑导水管狭窄伴梗阻性脑积水,空蝶鞍。于2014年12月24日全麻下行ETV。术中经右额皮层穿刺,使用蛇牌6 mm硬质内镜,以37 ℃的温林格氏液持续灌洗(10~20 mL/min)。手术过程顺利,无出血。术中造瘘口直径8 mm,并打开Liliequist膜。造瘘完毕后以可吸收明胶海绵填塞穿刺通道,术后予预防癫痫等药物治疗。患者术后过程顺利,头痛好转。术后5 d MRI脑脊液流速测定提示造瘘口通畅,脑室系统稍缩小,硬膜下少量积液(图2)。
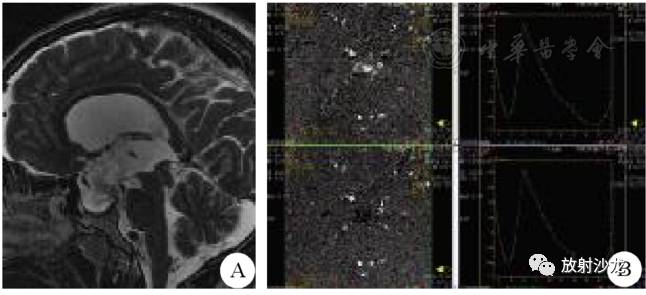
图2术后5 d MRI扫描和脑脊液流速测定结果
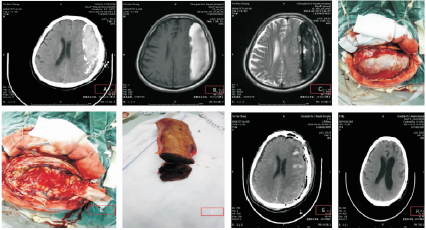
患者于术后9 d拆线出院。术后4周头颅CT检查显示右侧额颞顶枕广泛等密度硬膜下血肿,同侧脑室稍受压(图3)。患者无不适症状,嘱门诊随访观察。术后5周头颅MRI:血肿演变为CSDH(图4)。患者仍无症状。鉴于CSDH占位效应明显,予行局麻下钻孔引流术。手术及术后过程顺利,患者恢复良好,随访1年余未见硬膜下血肿或脑积水复发。
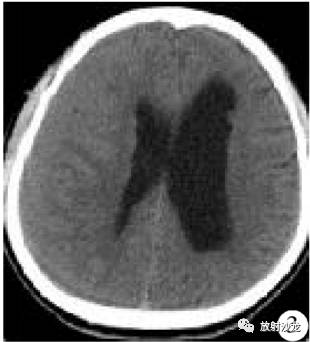
图3术后4周头颅CT检查显示右侧额颞顶枕广泛等密度硬膜下血肿和同侧脑室稍受压
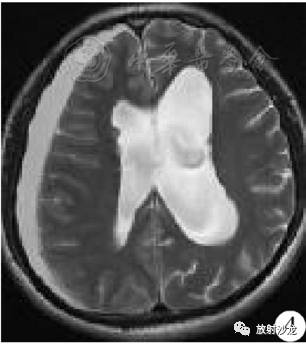
图4术后5周头颅MRI扫描显示右侧额颞顶枕部慢性硬膜下血肿
讨论
相较于脑室腹腔分流术(ventriculoperitoneal shunt,VPS),ETV的手术并发症更少。硬膜下血肿和积液在VPS术后多见,与分流过度有关,在成人ETV术后发生率较低。Bouras和Sgouros检索回顾了2985例ETV手术,硬膜下血肿和积液的发生率分别为0.3%和0.27%。而继发于ETV的CSDH较为罕见,目前仅有少量个案报道。
ETV术后CSDH的发生机制尚不明确,目前多认为与硬膜下积液/积血的发生关系密切。文献中有数种假设性解释:
(1)术中皮层血管损伤或头皮血管出血致使硬膜下腔血液积聚。
(2)多种因素致脑组织塌陷、硬膜下腔隙扩大,产生硬膜下积液或血液积聚。ETV术中大量的脑脊液流失可使脑室塌缩皮层移位,致使硬膜下腔隙扩大。多数患者由于长年的梗阻性脑积水,脑室壁受压扩张、脑皮层变薄明显。这些患者脑组织弹性减低、复张能力差,难以适应ETV术后的压力变化。术中、术后即使轻度的压力减低就可能导致脑室缩小、脑组织塌陷,进而造成硬膜下积液或桥静脉撕裂。
(3)脑脊液自未关闭的皮层造瘘口渗流至硬膜下腔形成积液。如Schroeder等指出脑室较大且皮层造瘘口大则更易引起硬膜下脑脊液的集聚。这种脑脊液渗流可以来自脑室,或皮层蛛网膜下腔破口。ETV使脑脊液从第三脑室直接流向基底池和蛛网膜下腔,导致蛛网膜下腔脑脊液容量快速增加。若皮层蛛网膜下腔脑脊液吸收能力未能适应这种变化,或存在先天性脑脊液吸收缺陷,则可能增加蛛网膜下腔的压力,脑脊液可自造瘘处蛛网膜破口流向硬膜下腔。
(4)另一个原因可能为脑脊液过度引流所致。
一般观念认为ETV极少发生过度引流,但若皮层蛛网膜下腔脑脊液的吸收能力正常,则可能在短时间内形成吸收量的"突破",产生"过度分流"的效果。另外,造瘘口的直径大小、是否进一步打开Liliequist膜,也是影响造瘘口通畅程度和脑脊液流速的重要因素。手术一般要求造瘘口直径达5~10 mm,并打开脚间池Liliequist膜以利引流。但造瘘口直径大小与过度引流是否相关目前尚无定论,相关讨论亦少见,仅一篇文献提及造瘘口直径为10 mm。
Liliequist膜的打开有利于脑脊液向脚间池的流动。Freudenstein等从动脉瘤手术中打开Liliequist膜后脑积水减少但硬膜下积液发生率增加这一现象,推测ETV术中打开Liliequist膜也可能是硬膜下积液发生的一个促进因素。另外,Beni-Adani等报道1例ETV术后CSDH,患者先后经历了症状性脑积水-VPS致低颅压-去除分流管使脑积水复现-ETV后压力减低等一系列颅内压变化,推测这种短期内反复急剧的脑室内压力波动,会对脑脊液循环调节能力产生干扰,进而促进硬膜下积液形成。
然而并非所有的硬膜下积液都会发展成CSDH,大多数硬膜下积液会被吸收。若硬膜下积液形成,而脑脊液吸收能力未能调整使之吸收,则可能进一步演变为CSDH。对CSDH形成机制的研究提示:硬膜下积液(尤其是伴有红细胞和血源性炎性因子的脑脊液)持续数周可诱发硬膜-蛛网膜边界细胞层炎性细胞的迁移和增殖,导致硬膜侧边界细胞层成纤维细胞浸润、大量新生血管形成,进而形成容易渗血的CSDH外膜。因此,硬膜下积液的延迟吸收,可能因血肿外膜形成、缓慢渗血或桥静脉撕裂,最终导致CSDH的形成和进展。
总结现有文献报道的病例特点:
患者年龄16~69岁不等;脑积水病因均为导水管狭窄,其中2例患者ETV术前因症状严重分别经历了VPS和脑室外引流术,CSDH发生于ETV手术同侧3例,对侧2例,另有2例出现于双侧,可见其发生与皮层造瘘口并无绝对关系;有5例患者伴有头痛等症状,另2例无症状;所有患者均因血肿量大需钻孔引流处理。这些患者共同特点为长年的脑积水、脑皮层厚度减少、手术前后脑室内压力变化明显、CSDH于手术后数周发生。本例患者亦具有上述相似特点及过程。CSDH形成过程应是多种因素共同作用结果,上述特点亦可能是CSDH发生的因素。
预防术后CSDH发生的关键,在于尽量防止硬膜下积液的发生。以下措施有助于达成这一目的:
(1)术中注意尽力避免脑脊液的大量流失。使用直径较细的内镜器械,皮层穿刺道不可过大,以使器械紧贴进出为宜;术中林格氏液持续灌洗(10~20 mL/min)有助于维持脑室内压力平衡;撤除内镜器械时封闭皮层穿刺孔道有助于减少脑脊液的流失和硬膜下积液的发生。
(2)考虑到脑室外引流管很难通过控制引流量达到维持脑室内压力平衡的目的,术后可能导致脑室塌陷,故应尽可能避免留置。术后早期行腰穿放液或有助于减少硬膜下积液的发生。
(3)必要时在手术结束时脑室内补充林格氏液以维持脑室形态。
ETV术后若发生CSDH且占位效应明显者需行外科处理,钻孔引流术效果较好。部分患者已适应长期的颅高压,即使发生CSDH也未必出现明显头痛等症状,可能因此造成遗漏或延误,故ETV术后仍需强调定期的影像学复查。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言