European Radiology:CT形态特征对T1期结直肠癌淋巴结转移风险的预测
2024-02-17 shaosai MedSci原创 发表于上海
根据目前的指南,对T1型CRC病例中LNM的预测是根据LNM的组织病理学风险因素,包括深层粘膜下、淋巴血管浸润、组织学等级和肿瘤萌芽,并以二分法进行评估。
现阶段,以人口为基础的结直肠癌(CRC)筛查项目的实施,导致了更多粘膜下浸润性(T1期)CRC的诊断。随着内镜技术的快速发展,临床上已经可以在术前发现T1期CRC。最近,内镜治疗已被广泛用于早期CRC患者。然而,大约10%的T1 CRC患者会发现局部区域淋巴结转移(LNM),对于这些患者应考虑进行额外的淋巴结(LN)清扫手术。在这种情况下,预测T1型CRC的LNM对于确定适当的治疗策略以及预后因素至关重要。
根据目前的指南,对T1型CRC病例中LNM的预测是根据LNM的组织病理学风险因素,包括深层粘膜下、淋巴血管浸润、组织学等级和肿瘤萌芽,并以二分法进行评估。如果患者在内窥镜切除后出现这些组织病理学危险因素中的任何一个,该患者将被归类为高风险,并建议在临床实践中接受额外的手术。在遵循这些指南的同时,超过70%的T1 CRC患者被定义为LNM高风险,并接受了不必要的额外手术。而手术后的病理结果表明,这些高危患者中只有约14%的人真正出现LNM。因此,为了识别区域外LN剖析的患者,临床上迫切需要提高T1 CRC患者LNM诊断的准确性。
美国国家综合癌症网络指南推荐增强型计算机断层扫描(CECT)作为CRC术前适当的影像检查。在CT图像中,直径大于10毫米的LN通常被判断为恶性。然而,有报道称基于CT图像的N期的总体准确率为59%至68%。同时有报道称,CRC中高达70%的有转移的LN直径小于5毫米。据我们所知,以往的影像学研究对T1 CRC LNM的评估只是基于LN的大小,而在T1 CRC的术前评估中,LN的分布和CT形态学特征还没有得到充分的描述。

近日,发表在European Radiology杂志上的一篇研究评估了临床病理资料和术前CT的影像学特征在预测T1 CRC患者恶性LN状态方面的价值。
本项研究中共回顾性地纳入了144名接受了CT扫描和手术切除的T1 CRC患者。临床病理特征和CT形态特征由两名观察员评估。采用单变量和多元逻辑回归分析来确定重要的LNM预测变量。然后利用独立的预测因素建立了一个模型,并对预测模型进行了自举验证(1000个自举重样)以计算校准曲线和相对C-指数。
30/144名患者中发现了LNM(20.83%)。多重逻辑回归分析确定了四个独立的风险因素,包括存在坏死(调整后的几率比[OR]=10.32,95%置信区间[CI]1.96-54.3,P=0.004)、不规则边缘(调整后的OR=5。 94,95% CI 1.39-25.45,p = 0.035)、异质性增强(调整的OR = 7.35,95% CI 3.11-17.38,p = 0.007)以及肿瘤位置(调整的OR右侧结肠= 0.05 [0.01-0.60],p = 0.018;调整的OR直肠= 0.22 [0.06-0.83],p = 0.026)。在内部验证队列中,该模型显示出良好的校准和良好的区分度,C-指数为0.89。
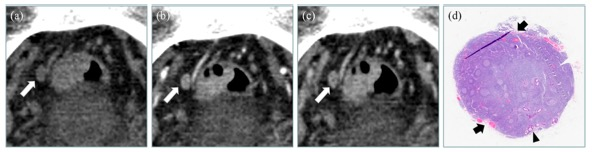
图 a-c 白色箭头显示一个7mm×6mm的淋巴结,在动脉和静脉阶段有不清晰的分界线和斑点状的异质性增强特征。 用黑色三角形显示发生在帽状窦下的转移性肿瘤,黑色箭头表示与明显增强斑点相对应的小血管(放大倍数,10×)
本项研究表明,T1期CRC的淋巴转移状态和肿瘤位置以及CT形态特征之间存在明显的相关性,这可以协助医生在内镜切除后做出是否手术的明确决定。
原文出处:
Suyun Li,Zhenhui Li,Li Wang,et al.CT morphological features for predicting the risk of lymph node metastasis in T1 colorectal cancer.DOI:10.1007/s00330-023-09688-9
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#淋巴结转移# #直肠癌#
32