血小板骤降背后的原因
2022-12-26 杜永光 河南大学淮河医院检验科 “检验医学”公众号 发表于上海
抽错血,需排除实验室原因后再和临床沟通。仪器质控在控,而且已经复查,结果一致,排除随机误差。
前 言
血小板就像个“捣蛋鬼”,会时不时给我们的血常规审核工作添点乱。如果不熟悉它的伎俩,就会吃亏上当。等我们在学习中积累了足够的经验,它的那些把戏就会被一一识破。
案例经过
这不,这次又碰到了“捣乱”的血小板。患者10月22日的血常规结果,提示血小板明显减低。
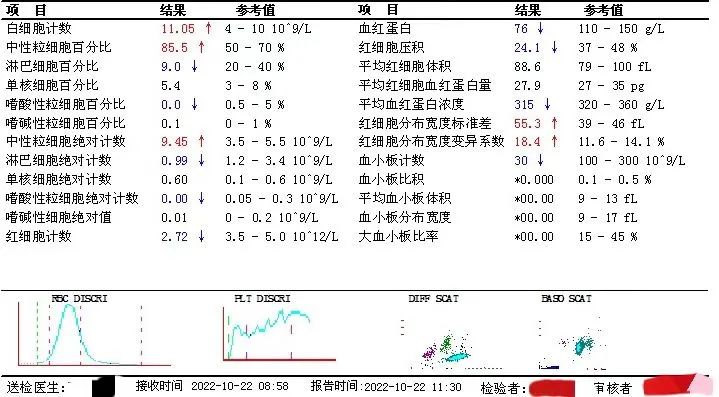
而该患者前一天的血小板还是在正常范围内
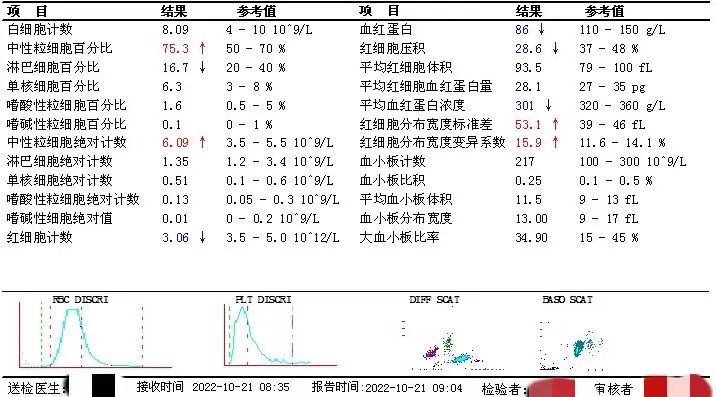
才一天的时间,患者血小板如过山车一样骤降近200*109/L。什么原因呢?血液凝固、做错标本、抽错血、仪器原因、假性减少、病情变化、还是其他干扰因素......一时间脑中闪过好多念头。需要一一鉴别。
先查看标本外观,包括管壁、管帽,均无凝块,排除血液凝固。重新上机复查,结果一致,排除做错标本。抽错血,需排除实验室原因后再和临床沟通。仪器质控在控,而且已经复查,结果一致,排除随机误差。其他原因的话则需要依据血常规复检规则进一步涂片镜检,并结合患者信息综合判断。
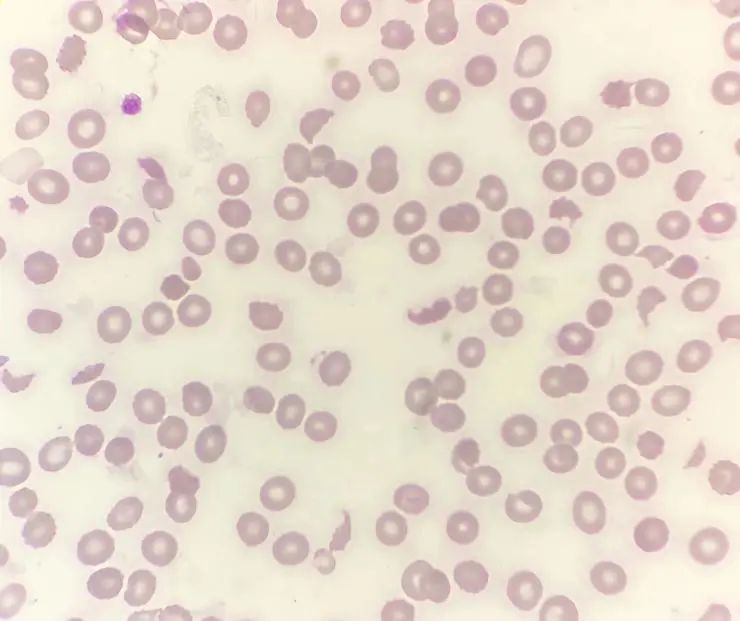
10月22日外周血10*100倍 瑞吉氏染色
镜检在确认血小板确实减少的同时,也看到了明显增多的裂片红细胞,比例约6%。这让我立刻紧张了起来,因为单纯的裂片红细胞增多临床上常见于微血管病性溶血性贫血(MAHA),是指由于微小血管病变而使微血管管腔变狭窄,红细胞通过时受到纤维蛋白丝切割破裂而发生的非免疫性溶血性贫血综合征,其特点是呈不同程度的正细胞正色素性贫血,网织红细胞计数升高,血清游离血红蛋白和间接胆红素升高,结合珠蛋白下降,乳酸脱氢酶明显升高。
而外周血涂片可见破碎红细胞或裂片红细胞是MAHA存在最直接和最重要的证据[1]。在2012年ICSH指南[2]定义了裂片红细胞的四种形态学标准:
1.形状各异的小碎片:有的呈尖角或三角形,边缘一侧呈笔直切缘或一侧呈圆形轮廓(小新月形),常畸形,深染,偶尔因碎裂时血红蛋白丢失呈苍白色。
2.盔形红细胞:往往细胞一侧边缘被切割成较平整切缘的破碎红细胞,相应丢失的细胞成分也是碎片。
3.体积较小碎片大的破碎细胞:这种细胞往往在破损一侧膜呈现部分凹陷,边缘两端有一对尖角突起,有时为两对甚至三对,通常把这种细胞称之有角红细胞。
4.体积小、深染的红细胞:称为小球形红细胞。小球形红细胞中央浅染区消失,是细胞碎片形成过程中的一种继发形态表现。
须以上3种碎片类型存在的情况下才能作为裂片红细胞计数。而MAHA如果伴随有血小板减少则要考虑血栓性微血管病(TMA)的可能。
临床上最常见的TMA疾病有:血栓性血小板减少性紫癜(TTP)和溶血性尿毒症(HUS)。在2020年发布的《血细胞分析报告规范化指南》[3]中指出应根据分级报告模式,即程度和(或)百分比来报告大多数红细胞异常形态,但裂片红细胞应计数百分比,也突出了裂片红细胞在TMA疾病诊断和监测中的重要临床意义。而在报告层次3中也指出裂片红细胞可以作为危急值发出报告,那要不要报告危机值呢?患者是否是TMA呢?如果是,又是哪一种呢?
案例分析
既然需要进一步分析,那肯定要结合患者的病史。
患者,女性,50岁。主诉:发现血肌酐升高2年余,胸闷、胸痛2天,加重半天。
现病史:2年余前发现血肌酐升高,伴双下肢水肿,1年前于我院查血肌酐318umol/L,尿素氮9.94mmol/L。入住肾内科,彩超提示双肾实质损伤性改变。24小时心电图提示频发室性早搏,二联律143阵,三联律22阵;间歇性一度房室阻滞;心率变异性降低。诊断为1.慢性肾衰竭CKD4期、肾病综合征-II期膜性肾病、高血压3级很高危、心律失常、频发室性早搏、心脏扩大。阶段治疗后出院。1月余前化验血肌酐1000+umol/L。近两天胸闷、乏力、胸痛,加重半天。急诊以“慢性肾衰竭”收入肾内科。
既往史:5年前诊断“肾病综合征”,肾穿刺活检病理示:II期膜性肾病,“高血压”病史20余年。口服降压药,自诉血压控制可。
看完患者的基本病史,我发现患者这次入院日期为10月4日,距这次血小板结果异常已经18天。期间查了几次血常规均提示血小板基本正常。患者入院期间规律透析。我又把患者前一天的血常规涂片镜检作为对比。看看红细胞形态是否正常。
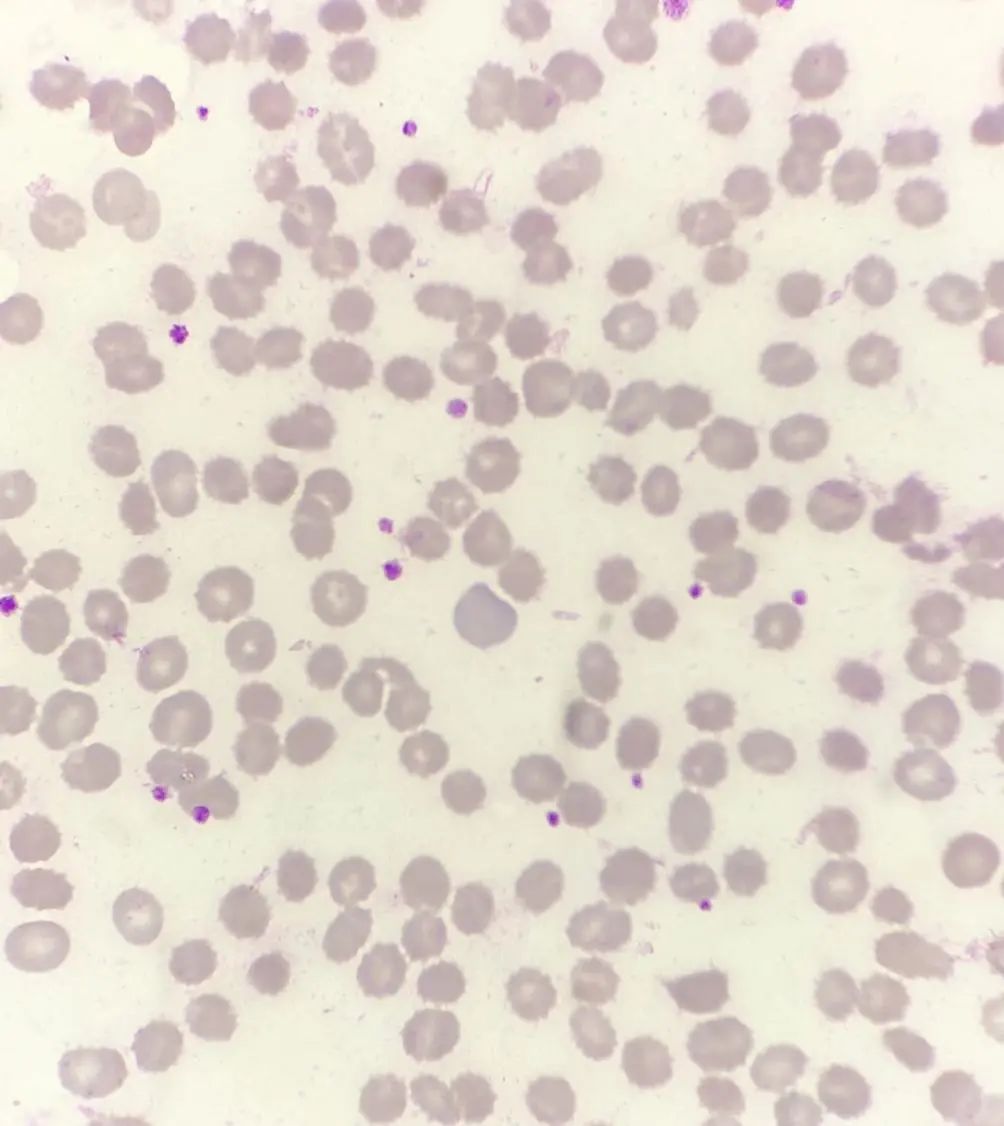
10月21日外周血10*100倍 瑞吉氏染色
镜检可见,患者红细胞呈皱缩红细胞形态,应该是由于标本在4℃冰箱存放过夜所致。并无裂片红细胞。那这次出现裂片红细胞能否提示TTP或HUS呢?
我们知道TTP是由于体内血管性血友病因子(vWF)裂解酶ADAMTS-13的活性先天性或获得性缺乏,导致血浆中超大分子量vWF多聚体不能被有效降解,后者在高剪切力的作用下诱使血小板聚集进而导致微血管内富含血小板和vWF的血栓形成,红细胞通过时被血栓撕拉、摩擦而破裂形成裂片红细胞,其典型临床表现为“五联征”——发热、MAHA、血小板减少、肾脏损害和神经精神异常。
该患者虽然符合3条,但其肾功能损害明显是在这次血象异常之前就已经存在的。而且前一天血涂片中并未发现裂片红细胞,临床也无明确诱因解释ADAMTS-13的获得性缺乏。而先天性缺乏更不可能,否则也不会此时此刻才发病,看来TTP可能性不大。
而典型的HUS主要为产生志贺毒素的大肠埃希菌感染所致,多发生于儿童,常有腹泻史;非典型HUS的主要发病机制为补体旁路途径过度活化所致,多以肾脏损害最突出,血小板减少程度较轻。虽然HUS多有突出的肾损害,但该患者肾损害时间也由来已久,也不符合HUS。
那么这一夜之间的裂片红细胞怎么来的呢?是不是患者这两天有什么突发情况,又或者确实抽错血,不管怎么说,先和临床沟通一下,说明患者的检查情况和自己的担心。一番通话,柳暗花明。原来,该患者21号在进行透析的时候,由于长期导管静脉端压力高,发生了滤器堵塞,并出现胸闷症状,给予低流量吸氧,地米静推后下机结束治疗,并予以尿激酶封管对症处理。
看来,正是由于滤器堵塞,导致血栓形成,消耗血小板,并机械性破坏红细胞而产生大量的裂片红细胞。随后患者经过几天治疗后,血小板也逐步恢复了正常。
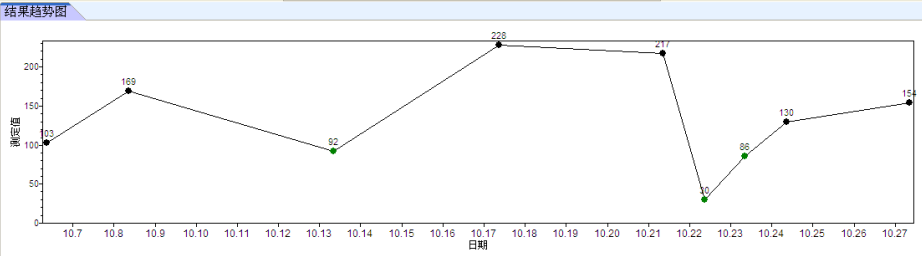
患者住院期间血小板趋势图
总 结
本案例的整个过程,其实也是涉及了检验前、中、后的质量控制。说明三个环节相辅相成,缺一不可。检验人员除了重视检验中和检验后的质量控制外,在工作中也要及时和临床沟通,协调检验前质量控制。我之前就碰到过一件令我印象最深刻的事情,也是一个患者的血小板结果前后两天相差非常大,而标本和实验过程均无问题,后来与临床沟通后才知道是护士抽血凝固后,把血凝块挑了出来后又送检。所以,有时候在实验室想破脑袋都想不通的问题,可能和临床沟通后就会真相大白,而不是盲目的发出不负责任的报告。
参考文献
[1].血液病诊断及疗效标准第4版[M].科学出版社,沈悌,赵永强,2018.
[2].Zini G,d'Onofrio G,Briggs C,et al. ICSH recommendations for identification, diagnostic value, and quantitation of schistocytes.[J]. International journal of laboratory hematology,2012,34(2).
[3].血细胞分析报告规范化指南[J].中华检验医学杂志,2020,43(06):619-627.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言













