要点
- 俯卧位可改善肺背侧区域的通气,肺背侧组织体积占整个肺的比例较大。
- 在俯卧位时,肺背侧区域的灌注因肺部独特的血管几何形状而得以维持,从而克服了重力的影响。
- 与仰卧位相比,俯卧位的通气和灌注分布更加均匀,使通气/灌注匹配得更优。
- 评估俯卧通气临床疗效的早期随机对照试验,是在肺保护性通气策略还未得到公认的时期进行的;尽管这些研究显示,采用俯卧位通气可以改善氧合,但在临床结果中没有观察到有获益的效果。
- 后来的研究表明,延长俯卧通气时间,结合小潮气量通气和平台压限制,有提高生存率的趋势。
- PROSEVA试验最终证明,在PaO2/FiO2比值<150mmHg的严重缺氧患者中,延长俯卧位通气时间联合采用肺保护性通气策略可以提高生存率。
- 对于大多数严重ARDS患者来说,在考虑行体外循环支持治疗之前,应先进行俯卧通气试验。
1 背景
俯卧位通气用于治疗急性呼吸衰竭的严重低氧血症已有40多年的历史。在1976年的一篇报导中,Piehl和Roberts描述了在五例患者中使用一种特殊类型的病床进行俯卧通气,这种床可以使患者旋转180°。作者报告称,在其它通气参数保持不变的情况下,俯卧位下的动脉血PaO2平均增加47±16 mmHg。还观察到,患有严重囊性纤维化的儿童经常将自己的手和膝盖当作支撑来进行俯卧,以缓解呼吸困难。在接下来的二十年里,随着人们对ARDS(也称“婴儿肺”)中肺部病变不均一性的认识,俯卧位通气变得更加普遍。俯卧通气对肺和胸廓力学以及通气/灌注匹配的有益影响背后的机制是又什么呢?
2 俯卧位通气是如何使肺通气更均匀的呢?
在ARDS中,肺部存在广泛水肿,导致其重量增加。由于重力的作用,肺的重力依赖区域被其上层非重力依赖区的肺组织压迫。在气体被“挤出”肺泡之后,重力依赖区域的肺组织开始塌陷。
2.1 肺部背侧和腹侧体积的差异
假设肺是一个圆锥,圆锥的顶端指向腹侧,基底部在背侧。若在顶端和基底部的中间画一条线,则在圆锥基底部这一半的肺体积就相对较大(占75%),而圆锥靠腹侧这一半的肺体积就较小(占25%)。仰卧位时,重力决定了背侧区域的肺体积相对较大,并承受着压迫性塌陷。相比之下,在俯卧位时,肺的背侧区域变成了非重力依赖区,相对脱离了上层肺组织在重力作用下对其产生的压迫。也就是说,俯卧位下使得占体积比例较大的背侧肺组织从压迫作用中释放出来。因此,俯卧位使肺的通气分布更均匀(图1)。
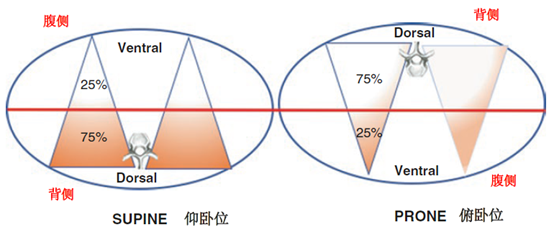
图1. 肺被假设成圆锥形,顶端指向腹侧,基底部在背侧。上下两半对比,基底部这一半的肺体积相对较大。仰卧位时,重力使背侧肺组织受压塌陷。当俯卧时,代表着较大肺体积的背侧区域变成了非重力依赖区,并免受上层肺组织的重力作用和压迫。因此,俯卧位使肺的通气分布更均匀
2.2 心脏产生的压迫效应
考虑到肺的锥体形状,仰卧位时,大约20%的肺体积位于心脏上方,而下方占50%。因此,较大的肺体积在仰卧位时受心脏压迫。相反,在俯卧位时,肺的大部分位于心脏之上,避免了心脏重量对其产生的压迫。这种现象也有助于俯卧位下肺的通气更均匀。
2.3 胸廓腹侧与背侧的顺应性差异
仰卧位时,后胸壁与床面紧密接触,因此,后胸壁相对僵硬且运动减弱。胸廓的顺应性则由前胸壁和膈肌决定。俯卧位时,后胸壁变成非重力依赖区且可活动度增加;但与前胸壁相比,后胸壁的顺应性仍然是较差的。俯卧位后,导致气体流动增加,肺背侧区域的肺泡复张增加,从而使通气分布更加均匀。
2.4 肺和胸廓的形状
仰卧位时,腹侧区域肺组织存在相对的自由扩张度,扩张后与前胸壁形态一致,从而使这些区域通气更好。因重力原理,气体上浮,气体优先被重新分配到肺的腹侧区域。然而,在俯卧位,尽管肺的腹侧区域仍保持与胸壁一起自由扩张,但也因同样的原理,使已成为非重力依赖区的背侧肺泡获得更好的通气。因此,在俯卧位,决定通气的动力更加平衡,从而使肺部不同区域的通气更加均匀。
2.5 腹腔内压的影响
在仰卧位,腹内压大于胸腔内压力;肥胖患者中这种现象更加显著。腹内压的压迫作用在肺的背侧和下肺区域更明显。俯卧位时,腹腔内容物的重量和产生的压力对胸腔的不利影响会减弱,从而改善肺背侧和下肺的通气。
总体而言,俯卧位时肺的通气分布更加均匀。通气的均匀性得到改善之后,也同样使跨肺压的分布更均匀,从而减少肺的应力。
3 俯卧位是否能使肺的灌注分布更加均匀?
俯卧位时,重力作用可能使肺的腹侧区域血流量增加。然而,在实验和人体研究中已经清楚地表明,无论何种体位,肺背侧区域的灌注总是较其它区域更高。血流灌注偏向于肺的背侧区域,这与肺部独特的血管几何形状有关。因此,尽管俯卧位时重力效应使血流再分布倾向于腹侧肺组织,但肺血管的几何形状确保了肺背侧区域的血流。最终结果是俯卧位比仰卧位的血流灌注分布更加均匀。这样,俯卧后肺的背侧区域获得了更好的通气,同时该区域的灌注也得以维持,从而增加了通气/血流灌注比。
4 有哪些证据?
让我们来回顾一下一些主要的随机对照试验(RCT),这些试验评价了低氧血症并接受俯卧位机械通气患者的生理效应和临床疗效(表1)。
表1. 评估俯卧位通气在ARDS患者中的疗效的主要RCT

RR 相对风险,NO 一氧化氮,ECMO 体外膜肺氧合,ARDS 急性呼吸窘迫综合征
在早期的RCT中,其中最早的一项是Gattinoni团队的研究,他们纳入了304例患者评估俯卧位机械通气的疗效。在俯卧位通气组,患者接受俯卧位通气10天,每天持续至少6小时。结果显示治疗组的P/F比值显著升高;然后,在10天俯卧研究期结束时、在转出ICU时、以及6个月时,两组间的相对死亡风险并无差异。在研究进行的当时,小潮气策略尚未得到公认;两组的基线潮气量平均值均大于650ml。此外,由于招募受试者工作随着时间的推移而放缓,该研究提前终止了。尽管这项研究没有显示总体死亡率的改善,但在事后分析中,在PaO2/FiO2比值最低的四分位数中,观察到俯卧通气的10天死亡率显著降低。这项开创性的研究为进一步研究俯卧通气在严重低氧血症患者中可能的临床益处铺平了道路。
同期进行的一项法国研究,纳入了791名PaO2/FiO2比值低于300 mmHg的急性呼吸衰竭患者。每天进行俯卧位至少8小时。在俯卧位组和仰卧位组之间,28天死亡率(主要终点)相似(32.4% vs. 31.5%,p=0.74)。在次要终点(包括:90天死亡率,机械通气时长,或呼吸机相关性肺炎的发病率)方面也无显著差异。和Gattinoni团队的研究一样,俯卧位通气组的P/F比值显著升高。不良事件,包括压疮、支气管插管和导管阻塞,在俯卧组中更常见。这项研究还表明,俯卧位可以改善氧合,但不能提高生存率。
西班牙Mancebo团队的研究取得了突破性进展,与前两项研究相比,该研究使用了较小的潮气量,并延长了俯卧通气的持续时间。在这项研究中,平台压也较低,人们越来越意识到肺部保护性通气策略的有益效果。研究对135例严重ARDS患者进行随机分配,仰卧位通气组60例,俯卧位通气组76例。俯卧位通气组每日进行俯卧位17小时,平均持续10.1±10.3天。结果观察到接受俯卧位通气的患者ICU死亡率数值较低(43% vs. 58%, p = 0.12)尽管没有统计学上的显著性差异。在多变量分析中,发现随机分配到仰卧位组、简化急性生理学评分II(SAPS II)的基线值、以及ARDS诊断到纳入研究之间的时间间隔是死亡率的独立危险因素。与之前的研究类似,作者观察到俯卧通气患者的PaO2/FiO2比值显著升高。这项研究表明,延长俯卧通气时间并结合肺保护性通气策略可以提高严重ARDS患者的生存率。
随后,Taccone团队进行了Prone-Supine II研究,在中度(PaO2/FiO2 100–200 mmHg)和重度(PaO2/FiO2 <100 mmHg)低氧血症患者中评估了俯卧位通气的临床疗效。在干预组174例患者中,每天行俯卧位通气18± 4 h,而对照组的168例患者,只行仰卧位通气。两组的28天、6个月的死亡率相似。而在重度低氧血症患者亚组中,俯卧位通气似乎存在降低28天、6个月死亡率的趋势,虽然没有统计学上的显著差异。本研究为进一步研究俯卧通气在严重低氧血症患者中的临床疗效奠定了基础。
PROSEVA试验是一项具有里程碑意义的研究,它明确证实俯卧通气可提高严重低氧血症患者(PaO2/FiO2比值<150mmHg,FiO2≥0.6,PEEP≥5cm H2O)的生存率。该研究纳入了466名患者,他们来自法国的26个ICU和西班牙的一个ICU。俯卧位通气组患者237名,仰卧位通气229名。每次俯卧通气的平均持续时间为17±3小时;每名患者的平均疗程为4±4次。俯卧位通气组未校正的28天死亡率(研究的主要终点)显著降低[16% vs. 32.8%;HR:0.39(0.25-0.63);p<0.001)];90天死亡率也显著下降。经基线SOFA评分校准后,观察到俯卧通气可提高生存率。同时,俯卧通气组患者的90天成功拔管几率也明显升高;28天和90天的非机械通气天数也显著增加。此外,俯卧位通气患者需要较少的挽救性治疗,包括使用体外膜肺氧合和吸入一氧化氮。
已有多项荟萃分析评估了俯卧通气的临床疗效。在Munshi团队进行的一项纳入了8项随机试验的荟萃分析中,发现严重ARDS患者俯卧通气的死亡率较低,尤其是当俯卧通气持续时间超过12h时。一项包括25项试验的网络荟萃分析,在采用肺保护性通气策略的中重度ARDS患者中对几种通气干预措施进行了评估。结果显示俯卧通气可显著降低28天死亡率(RR:0.69,95%CI:0.48–0.99)。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












