病例分享:65岁女性反复意识丧失伴抽搐1年,竟是这个常见病因导致
2023-06-21 焦凯 卫静 中国医学论坛报今日内分泌 发表于上海
诊断该患者为“2型糖尿病、药物性低血糖”,考虑“中成药”往往含半衰期较长的磺脲类药物,故予以10%葡萄糖注射液维持24 h,期间未再发生低血糖。
病例
65岁女性,“反复意识丧失伴抽搐1年,加重1月”为主诉入院,近1年无明显诱因反复出现神志不清、胡言乱语,伴周身软瘫或四肢强直,浑身冷汗,急送诊所,予以输注“能量”后改善,曾就诊于当地医院神经内科,考虑为“癫痫发作”,抗癫痫治疗后仍有间断发作。
近1月上述症状频发,多出现凌晨及晨起,1天前再次出现意识丧失,急送急诊科,化验随机血糖1.8 mmol/L,予以静脉推注50%葡萄糖60 ml后症状意识清醒,复查血糖10.2 mmol/L,2 h后再次出现低血糖:2.8 mmol/L,予以高糖静脉推注后复查血糖7.8 mmol/L,为进一步诊治收入内分泌。
既往史及个人史:有高血压病史,口服降压药良好,自诉血压控制良好。余无特殊疾病病史;无饮酒嗜好。
查体
体温 36.0℃,脉搏 90次/分,呼吸 18次/分,血压 150/72 mmHg,身高 155 cm,体重 61.5 kg,BMI 25.6 kg/m2,腰围 102 cm,臀围 110 cm。
神志清,心肺查体无特殊。腹部查体无明显阳性体征,神经系统查体均阴性。
辅助检查
血常规、肝肾功、电解质、甲功、尿常规未见异常,心电图、头颅CT、腹部及肾上腺CT未见异常。
低血糖诊断“三步走”
第 1 步:明确低血糖症
该患者有典型的“whipple三联症”,明确低血糖症。
第 2 步:明确低血糖的类型
该患者表现为空腹和凌晨低血糖。
第 3 步:查找低血糖的病因
“来龙”:询问有无摄入不足、胃肠道疾病、肝脏疾病、无饮酒诱因等,该患者均无上述疾病及相关检验、检查异常,故排除此因素。
“去脉”:该患者无运动过量、消耗过多、重症、感染等因素存在。
“调节因素”:判断是否存在升糖激素缺乏或降糖激素分泌过多。
升糖激素缺乏
生长激素、糖皮质激素、儿茶酚胺等缺乏均可能诱发低血糖。
该患者为老年人,无垂体前叶功能减退、肾上腺皮质功能减退、内分泌腺体手术史等疾病史;无皮肤黏膜苍白或色素沉着等临床表现及特征,可完善甲功、皮质醇、生长激素及IGF-1等检查排除诊断。
检查结果显示该患者排除上述因素导致的低血糖。
降糖激素分泌过多
胰岛素是机体唯一的降糖激素,内源性胰岛素增加、外源性胰岛素使用、胰岛素免疫综合征或刺激胰岛素分泌的药物的使用均可能导致低血糖发生。
可通过完善血浆胰岛素和血糖测定计算胰岛素释放指数(I/G >0.4考虑胰岛素瘤)、胰岛素修正指数[(血浆胰岛素×100)/(血浆葡萄糖-30)] >85提示胰岛素瘤、OGTT+INS释放试验、饥饿试验、胰岛素相关抗体测定、胰腺CT/MR等评估。
该患者否认糖尿病病史,低血糖发作时计算胰岛素释放指数为0.3,胰腺CT未见异常,建议患者提供近2年所有检验、检查单及用药史,发现患者近1年体检报告提示空腹血糖7.2 mmol/L,诊所推荐使用“苦瓜胶囊”修复胰腺功能,后复查1~2次血糖均正常,故认为自己没有糖尿病,并间断服用该药物。
病例诊断结果
综上,诊断该患者为“2型糖尿病、药物性低血糖”,考虑“中成药”往往含半衰期较长的磺脲类药物,故予以10%葡萄糖注射液维持24 h,期间未再发生低血糖。
鉴别诊断

临床表现
低血糖的临床表现与血糖水平以及血糖的下降速度有关,可表现为交感神经兴奋(如心悸、焦虑、出汗、头晕、手抖、饥饿感等)和中枢神经症状(如神志改变、认知障碍、抽搐和昏迷)。
低血糖临床症状千变万化,故需要临床医生详细问诊查体,抽丝剥茧寻找证据。
老年患者发生低血糖时常可表现为行为异常或其他非典型症状,临床表现与急性脑血管意外相似,所以在临床救治中极易被误诊和漏诊。有些患者发生低血糖时可无明显的临床症状。
低血糖的常见诱因(在询问病史应重点关注)
未按时进食或进食过少。
呕吐、腹泻:呕吐、腹泻可使机体能量(尤其是碳水化合物)摄入减少,从而诱发低血糖。
酒精摄入,尤其是空腹饮酒。
运动增加或剧烈运动。
自主神经功能障碍:糖尿病患者常伴有自主神经功能障碍,自主神经功能障碍影响机体对低血糖的调节能力,增加发生严重低血糖的风险。同时,低血糖也可能诱发或加重患者自主神经功能障碍,形成恶性循环。
肝、肾功能不全:合并肝、肾功能不全的糖尿病患者易于发生低血糖,与肝、肾功能不全引起纳差及糖异生能力降低等因素有关。
胰岛素及胰岛素促泌剂的应用,尤其是老年患者盲目相信广告或江湖游医推荐的“中药”,里面可能含“格列苯脲”等半衰期长的药物,或者使用较大剂量的低预混胰岛素。
注意垂体前叶功能减退、肾上腺皮质功能减退等疾病可常常表现为低血糖。
低血糖的分级
1级低血糖:血糖<3.9 mmol/L且≥3.0 mmol/L;
2级低血糖:血糖<3.0 mmol/L;
3级低血糖:需要他人帮助治疗的严重事件,伴有意识和(或)躯体改变,但没有特定血糖界限。
低血糖处理流程
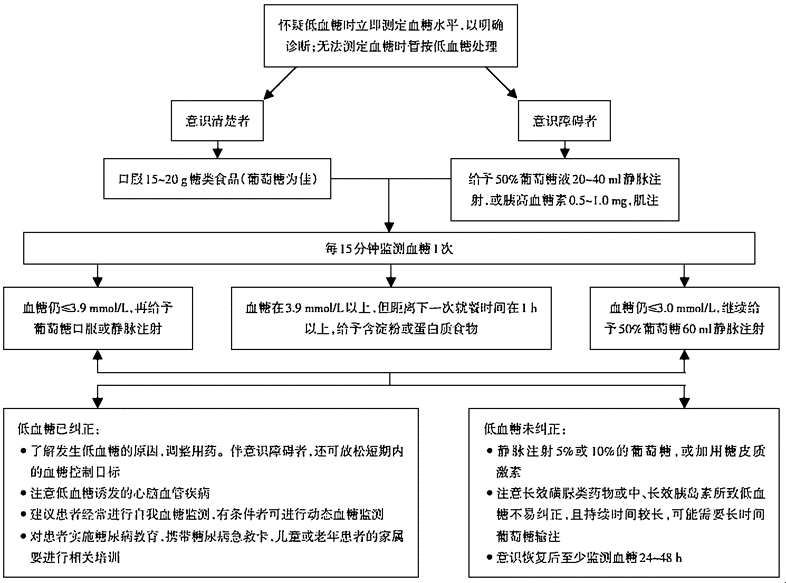
与高血糖相比,低血糖的危害毫不逊色,且来得更迅猛,一旦延误诊治,可能导致心脑血管意外、对大脑造成永久性损伤,甚至会让患者付出生命代价。因此抢救低血糖必须“争分夺秒”!
对于有糖尿病患者在选择降糖方案应考虑患者年龄、降糖药物本身的特点、低血糖风险、有无心脑血管高风险、血糖控制目标值等因素,并加强低血糖相关宣教。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言