脱离机械通气,这些知识需要掌握!
2023-11-14 重症医学 重症医学 发表于上海
本文采用多种学习理论,包括生成、间隔学习和检索练习,这有助于学习者在课程期间和结束后在ICU工作时强化教学要点。
摘要
脱离机械通气是重症监护室(ICU)最重要的决定之一,因为拔管失败与更坏的预后相关。在复杂的患者中,确定是否准备好拔管可能是具有挑战性的,对主导医生有一定压力。在这里,我们提供了方法来教导ICU学习者如何脱离机械通气。我们利用认知负荷理论和成人学习理论,采用病例讨论的方式,有目的地引入没有明确答案的模糊案例。
在重症监护室(ICU)的治疗过程中,决定给患者脱离机械通气是一个重要且有压力的步骤。医疗重症监护室(MICU)的培训医生经常会参与这一决定,由于学术医疗小组的结构,相对多学科ICU其他成员,他们往往是第一个接触者。除了严重的紧急情况外,住院医师通常是第一个与呼吸治疗师或床边护士讨论患者管理的人,包括决定是否脱离机械通气。如果他们不确定该做什么,那么问题可以升级到团队中更资深的成员。拔管的决定通常是直截了当的,尽管有些情况下稍有差别。我们在一个特定受控的环境中采用病例讨论的方式来减少认知负荷,使不确定性常态化,并向学习者介绍一系列特意设计的无准确答案的病例,就像临床诊疗中经常出现的情况一样。本课程采用多种学习理论,包括生成、间隔学习和检索练习,这有助于学习者在课程期间和结束后在ICU工作时强化教学要点。
背景是什么?
在我们医院,MICU每个工作日上午大约有45分钟专门用于教学。这些课程是结构化和顺序课程的一部分,由肺病/重症医学主治医生主导。教学课程在有白板的会议室举行。这是我们ICU的学习者专用的时间,通过与护理和呼吸治疗方面的同事合作,我们努力不让这段时间中断。在此期间,除非有紧急原因,否则不会呼叫或打电话给住院医师。虽然这种情况的改变需要花费大量的时间和精力来实现,但我们相信它可以成功地保证在学习时间内不被干扰。
谁是学习者?
这种教学课程的学习者是MICU轮转人员。包括内科住院医师和实习生、急诊医学实习生和医学专业学生(三年级和四年级医科学生以及高年级实习学生)。
方法是什么?
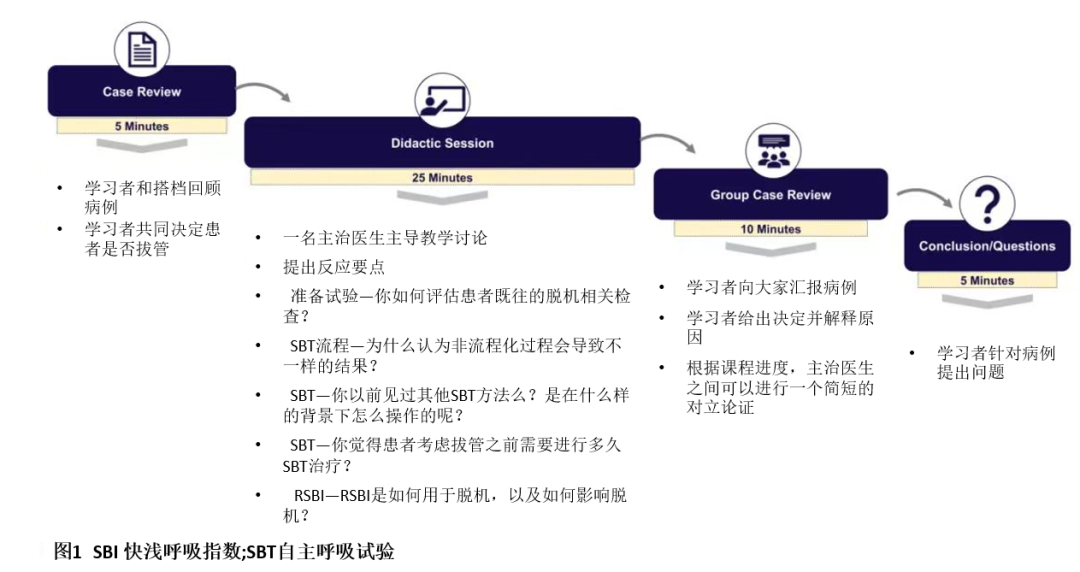
在教学课程开始时,学习者会和一名不同水平的搭档组成小组(例如,实习生与住院医师搭档)。给他们提供一个简短的临床场景,描述的是一个插管患者。由于学习者的水平,我们将重点放在使用气管插管患者的初始脱机策略上,并不包括需要长期脱机试验的患者(因本课程目的定义为需要进行两次以上的自主呼吸试验[SBTs]或首次SBT后的7天内没有拔管的患者)。表1中列出了不同场景,并为教学课程的主导者提供了讨论要点。学习者需要思考两个问题:1)能给这个患者拔管么?(请解释你的理由。) 2)如果你不拔管的话,请说出进一步的检查或者此时你将采取的治疗方法。这些病例被故意设计得模棱两可,来引发不一样的认知,突出不确定性,并鼓励批判性思维。给学习者一定的时间与搭档讨论病例,然后课程开始转向讨论教学环节,由一个或两个呼吸/重症医学主治医师来主导。
内容是什么?
准备试验
减少机械通气时间对避免并发症至关重要。早期拔管好处必须与拔管失败的潜在并发症进行权衡。计划拔管失败与延长机械通气时间和高ICU死亡率相关(25-50%)。在评估患者是否准备好脱离机械通气(“准备试验”)时,我们认为第一个也是最重要的问题是插管指征是否已经消除。
ICU的病人插管治疗有各种各样的原因。根本原因的解决或逆转没有明确的定义,也从未用于评估脱离机械通气的临床试验。大多数在ICU接受有创机械通气的患者插管治疗是因为急性呼吸衰竭(术后急性呼吸衰竭,肺炎,充血性心力衰竭等)。因此,潜在过程的解决往往与患者从呼吸机获得的支持的减少是相关的。 医生通常会低估脱机成功的概率。在一项小型研究中,有32例插管患者的临床病例(16例成功脱机,16例需要再插管)经过ICU医生评估,鉴别成功脱机的准确性较低,曲线下面积为0.35。现在很多ICU已经采用了结构化的准备试验和脱机程序,因为这些已经被证明可以减少机械通气时间和ICU住院时间(LOS)。此时,我们鼓励大家进行讨论,是否曾经使用或见过其他方法来确定一个病人是否准备好脱机,以此作为教学过程中提出的要点之一(图1)。
对于患者是否准备好进行脱机试验,学习者提供的答案通常与一些评估程序化脱机的大型随机试验中使用的方法一致,这为讨论SBT及其方法提供了一个过渡。一般情况下,患者应该有充足的氧合(如动脉氧分压[PaO2] ≥60 mmHg,吸入氧浓度[FIO2]≤0.4,呼气末正压[PEEP]≤ 5-10 cmH2O),应无明显的呼吸性酸中毒,血流动力学稳定,理想情况下应为清醒状态或易于唤醒。
表1描述插管患者的临床场景,提出讨论的主题和讨论要点
|
序号及讨论主题 |
临床场景 |
讨论要点 |
|
1.拔管后分泌物管理 |
一名65岁女性,有高血压病史,因流感引起的急性低氧性呼吸衰竭入院。住院期间患者出现急性呼吸窘迫综合征。患者约两周前行气管插管,停用镇静药1周,今晨予以SBT治疗(持续气道正压,5cm H2O;FiO2 40%)。RSBI为42,患者血流动力学稳定,清醒且有意识。患者夜间发热,胸片显示左侧有新的浸润影。床旁护士报告痰量增加,吸痰更频繁。 |
插管根本原因已经解决并通过SBT试验 分泌物增多和出现浸润影提示肺炎 患者能够清除气道分泌物么 |
|
2.探讨漏气试验和SBT模式 |
一名83岁男性,有缺血性心肌病病史(射血分数,5-10%),因心力衰竭加重导致混合性高碳酸血症和低氧血症呼吸衰竭入院。5天前在急诊科行气管插管。入院时已被有效镇静。您被告知,患者今晨“通过”了SBT(持续气道正压,5cmH2O;FiO2 40%)。患者清醒且有意识,血压是89/50mmHg,处于患者基线水平。呼吸治疗师检查漏气试验,结果没有漏气。 |
喉水肿风险低,因此不清楚气囊漏气是否与临床相关 拔管前考虑应用类固醇药物 严重心肌病患者,可能更有理由应用T管行SBT |
|
3.强调RSBI的局限性 |
一名43岁女性,有类风湿关节炎和类风湿关节炎相关间质性肺疾病病史,在家吸氧治疗,因EGD后呼吸衰竭入院,疑似误吸事件。患者已插管4天,前2天每日进行SBT(持续气道正压,5cm H2O;FIO2 50%)。尽管患者RSBI为120,依旧插管。患者无发热,血流动力学稳定。患者无气道分泌物,清醒且警觉状态。住院期间可维持体液平衡。 |
RSBI为0.105,因此存在拔管失败的问题 患者已知合并限制性肺疾病,因此这种呼吸方式可能是正常的 还有什么其他方法可以优化患者的呼吸状态吗? |
|
4.精神状态改变的患者的脱机 |
一名75岁的男性,有肝硬化病史,因尿路感染入院。最初收住病房,但患者出现越来越低的血压和精神状态的改变,需要转到ICU插管并给予血压支持。患者在ICU治疗7天,休克已纠正。患者目前已开始SBT试验(持续气道正压,5cm H2O;FiO2 40%),尽管其反应微弱(能躲避疼痛,但不能服从指令)。患者精神状态改变的检查结果尚未公布,考虑这可能与患者合并肝病时使用的镇静剂有关,予以应用乳果糖治疗。 |
精神状态很差,尽管患者有轻微反应 插管原因已经部分解决 患者能足够清醒来清除分泌物么 |
|
5.SBT期间生命体征异常的评估 |
一名79岁女性,有系统性红斑狼疮病史,因胃肠道出血入院。她的病程因复发性阵发性室性心动过速而变得复杂,心率在170-190次/分,发作期间血流动力学保持稳定。患者胃肠道出血因急诊EDG转到ICU,因手术行气管插管。EGD显示溃疡,成功介入后可见血管。手术后,停用镇静剂,行SBT(持续气道正压,5cm H2O;Fi O2 40%)。从呼吸角度来看,患者状况良好,尽管患者再次出现室速,心率为175次/分。除此之外,患者血流动力学稳定,清醒/有意识,并在白板上写她希望拔掉呼吸管路。 |
机械通气的原因已经解决 患者在SBT期间出现心动过速 这是过度紧张还是巧合? |
SBTs
如果认为患者可以尝试脱离机械通气,我们就开始进行SBT。以前,这个过程被称为撤机,尽管这是一个过时的术语,却也意味着支持的逐渐减少。许多当前的SBT形式更像是压力测试。这种变化可能至少部分归因于1995年发表的一项研究,该研究比较了患者脱离机械通气的四种方法,结果显示,与逐渐停用呼吸机支持相比,每日一次使用T管的SBT可延长无呼吸机使用天数。SBT的方法依赖于医院和/或临床医生。这让学习者有机会分享他们在过去看到的其他方法,因为执行SBT的最佳方法是未知的。一般来说,SBT有三种版本:T管试验、持续气道正压通气(CPAP)和压力支持通气(PSV)。当使用T管时,气管内导管与呼吸机断开,并连接到T型管上,尽管没有加压,但仍可供氧。CPAP试验将使患者连接到呼吸机并提供持续的正压而不增加。最后,PSV患者通常会接受0-5cmH2O的PEEP,吸气时提供额外的5cmH2O。
有证据表明,与T管试验相比,在PSV期间呼吸做功减少,因此一些医生可能更喜欢T管试验,因为它更有“压力”,可以更好地预测拔管成功。最近的一项试验比较了PSV(压力支持,8 cmH2O, FIO2 40%,无PEEP)与6升/分钟氧供的T管试验,结果显示无呼吸机天数没有差异。同样,一项对9个随机对照试验的meta分析发现,在成功脱机、ICU死亡率、再插管或患者ICU住院时间方面,PSV和T管试验没有差异。因此,目前还不清楚需要更多呼吸做功的SBT试验与更成功的脱机尝试是否相关。如果主治医生为患者量身定制SBT的方法,也许该用更精细的方法来研究这种SBT方法。 同时,美国胸科学会和美国胸科医师学会建议进行带有压力支持增强(5-8 cmH2O或自动管路补偿)的初始SBT,因为拔管成功率较高,且死亡率有降低的趋势。
尽管SBT的应用已被证明可以减少机械通气的时间,但改变呼吸机的设置仍然是一个必须做出的慎重决定。1996年发表的一项具有里程碑意义的研究证实了将患者进行SBT的决定程序化的可行性和有效性,允许呼吸治疗师使用预定义的检查表筛选患者,并使用T管或5cmH2O的CPAP主动启动SBT。在SBT治疗3小时后,医生被告知试验结果,并决定是否给患者脱机。与对照组相比,接受程序化SBT治疗的干预组患者机械通气天数减少了1.5天。在我们医院,我们有一个手动的方法(即呼吸治疗师对所有机械通气患者进行每日评估)。那些符合我们医院标准的患者(PEEP≤10、FIO2≤0.6,动脉血氧饱和度≥90%,pH ≥7.35)应进行SBT试验(CPAP为5 cmH2O)。除非有特殊的禁忌症,所有符合标准的患者每天至少进行一次SBT。 其他医院可能会使用自动化的方式。这些都是闭环控制系统(例如,SmartCare/PS, DraegerMedical Inc;或INTELLiVENT-Adaptive Support Ventilation,Hamilton Medical) ,结合使用专有算法和患者数据来调整呼吸机设置。两个meta分析表明自动化方式不能显示出ICU住院时间或机械通气持续时间的显著差异。
对ICU镇静实践的回顾超出了本次教学的范围,但我们简要讨论了保持尽可能轻的镇静和通过自发觉醒试验(SAT)每日镇静中断这两者的重要性。SATs已被证明可以减少机械通气和ICU住院时间。随后的研究表明,与靶向镇静的SBT对照组相比,程序性的每日SAT的SBT减少了患者机械通气和ICU住院的时间。
最后,我们利用这段时间询问学习者SBT应该持续多长时间。可能有多种答案,尽管至少有一项研究表明,30分钟和120分钟在以再插管率定义的成功或失败方面疗效一致。
在这一点上,我们将转向讨论如何确定SBT是否成功。我们利用这段时间强调我们需要问自己的主要问题,就是病人是否能够在没有呼吸机的帮助下维持自主呼吸。要回答这个问题,此时我们在这里只关注三件事:呼吸机,患者,还有监护仪。此时,我们可以使用白板为接下来的讨论创建一个视觉辅助工具,并且在讨论床边脱机时,可以作为学习者内心的参考。
患者
在SBT期间,对患者进行评估是至关重要的。如果病人清醒且有意识,然后医生可以询问是否有呼吸困难,胸痛,或焦虑。患者在SBT过程中出现急性精神状态变化(嗜睡或躁动),会让医生暂停拔管。同样,患者出现呼吸窘迫(如呼吸急促、使用辅助呼吸肌、矛盾呼吸运动或出汗),应在计划拔管前重新评估。这也是考虑患者是否有咳嗽力量和必要的神经功能来控制其口腔分泌物的时候。没有单一的测试或客观数据可以确定这一点,因此通常由医生的经验来确定。一项小型研究表明,咳嗽不良、痰量增加和意识受损是导致拔管失败率增加的独立危险因素。三者具有协调作用,如果三者都存在,拔管失败率为100%。最后,应该考虑检测气囊漏气,尽管它在没有喉水肿危险因素的情况下的效用尚不清楚。导致喉头水肿和拔管后喘鸣的危险因素包括创伤性插管、插管超过6天、气管插管过大、女性、意外脱管后再插管。由于拔管后继发喘鸣相对少见(约占未选择的危重患者的10%),且气囊漏气试验对拔管后喘鸣的预测能力有限,常规气囊漏气试验可能导致延长机械通气时间。如果担心拔管后喘鸣,可以考虑经验性应用类固醇药物。最佳剂量、持续时间和等待时间尚不清楚,但至少有一项研究表明,计划拔管前4小时静脉注射甲基强的松龙40mg,能降低拔管后喘鸣和再插管率。
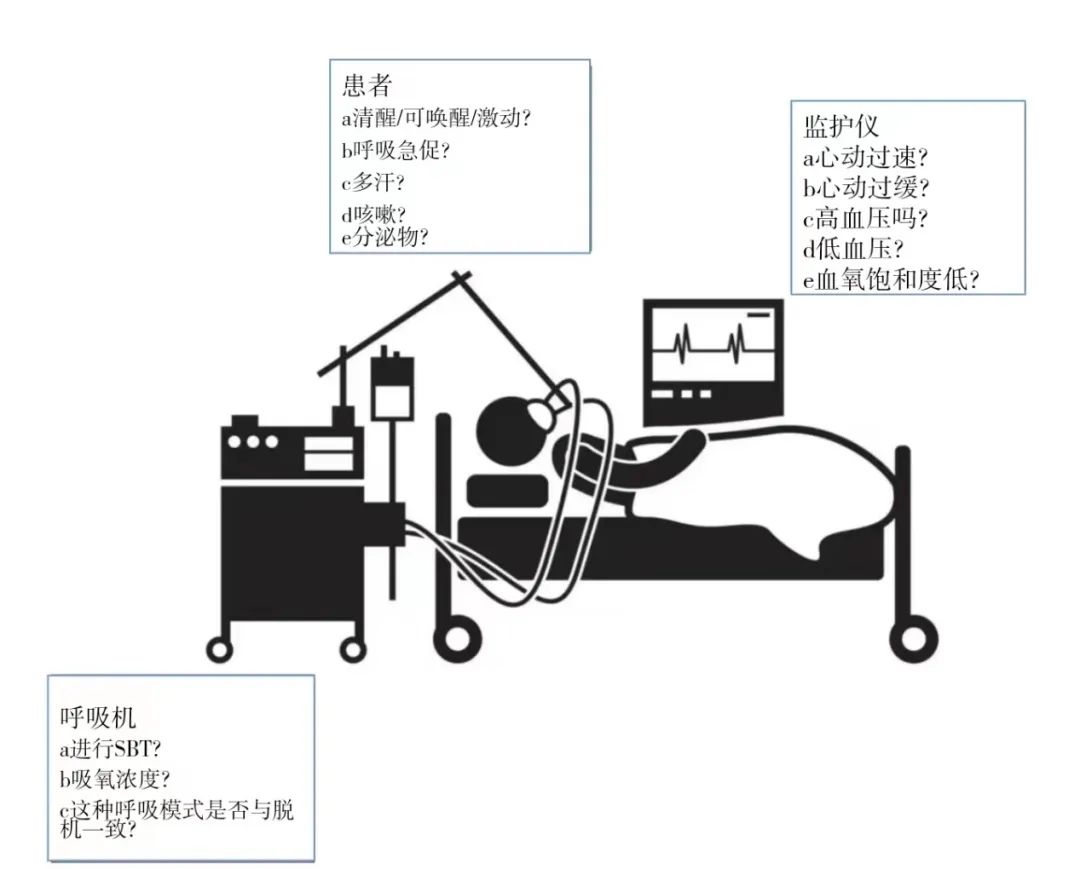
图2 讨论病人是否通过自主呼吸试验的框架图。我们向The Noun Project购买版权许可证后转载图2讨论病人是否通过自主呼吸试验的框架图。我们向The Noun Project购买版权许可证后转载此图。FiO2吸氧浓度,SBT自主呼吸试验。
监护仪
接下来,我们要求学习者把注意力集中在患者的监护仪上。虽然没有前瞻性研究对此进行分析,但SBT期间的急性生命体征变化应促使医生考虑患者是否已准备好拔管,或者拔管前是否应该有某些医疗干预措施。这些异常可以用脱机镇静、谵妄或与危重疾病相关的焦虑来解释,但他们应该促使医生考虑进行干预措施来避免拔管失败。例如,明显高血压的患者可能需要通过静脉注射半衰期短的血管活性药物的方式来降低血压,避免去除正压通气后发生急性肺水肿。在SBT期间新发无法解释的心动过速,可能是患者出现呼吸窘迫的前兆,可以提示医生对患者进行重新评估,更加仔细观察呼吸窘迫的迹象。
呼吸机
我们要求学习者在SBT期间集中注意的最后一件事,就是患者的呼吸机。当进入病房后,我们发现这通常是学习者评估SBT患者时的重点,尽管从呼吸机中收集到的信息有限。许多呼吸机参数或呼吸机操作已被研究,以确定它们是否能预测拔管成功。这些包括了呼吸机参数,如分钟通气量、最大吸气压力、潮气量、负吸气力和快浅呼吸指数(RSBI)。目前发现这些因素并不足够敏感或具体,不能用于预测拔管成功或失败。这些参数中,RSBI在当前实践中使用最多。一项国际调查成人ICU医师的研究表明,三分之一的人在决定拔管时使用了RSBI。在我们医院,呼吸治疗师在多学科查房期间经常报告RSBI。RSBI是SBT患者的呼吸频率除以以升为单位的潮气量。RSBI <105被定义为阈值,低于此值拔管可能会成功。最近一项关于48个研究的meta分析,其中包括大约11,000名患者,结果显示RSBI在预测拔管成功方面具有中等的敏感性(0.83),但相对较低的特异性(0.58)。我们不是关注一个数字,而是询问学习者,他们是否认为这名患者的呼吸模式在拔管后会持续下去,以及他们是否相信这个呼吸模式可以在没有正压支持的情况下长期成功地维持下去。这是学习者需要去探索的一种情况,患者可能在SBT期间有很高的RSBI,但仍然能够成功脱机。
尽管我们将这些数据视为离散的实体,重点是记住,所有数据最终都来自患者。因此,这三种情况都应该在患者的背景下进行评估。例如,对于身材矮小或胸廓畸形(如脊柱侧凸)的患者,呼吸机可能显示低潮气量。对于已知的房颤患者,监护仪可显示心动过速。单独来看,这些发现可能表明病人还没有准备好脱机;然而,一个全面考虑的医生——考虑病人和他们独特的生理特点——可能会决定继续脱机。
在这一点上,我们将回到前面提供的案例。我们将请分组的学习者向小组汇报病例,并解释在这种情况下他们是否会拔管。我们也会询问他们在病例讨论后是否改变意见。最后,主持教学的主治医生将分享他或她的意见,用各种方式将不确定性正常化常态化,如下文所述。
为什么用这种方法?
我们使用这种方法有多种原因。首先,我们认为它使用了成人学习理论的多个方面。教学环节使用生成,这是回答一个问题或难题的行为,而不是得到一个答案。因此,在本课程中,学习者将被提供一个临床场景,并被要求回答一个需要整合多种信息的临床问题。他们在新课程中建立的与新领域相关的联系,让他们对信息进行更深层次的处理,从而更好地编码长期记忆。我们也相信这个策略能促进检索练习。检索练习就是从记忆中回忆事实或概念,这有助于加强记忆的形成。在MICU轮转过的高级培训人员在初步病例回顾时需要利用以前轮转MICU的经验。由于最初的提示鼓励学习者解释他们的推理,所以这种讨论往往导致更多高年级学习者与低年级学习者分享他们的经验和对文献的理解。
这种教学方法还允许间断学习,课程的关键点可以扩展到学习者在ICU的整个轮转过程中,从而实现长期记忆嵌入。教导课程的主治医生也会整个星期与学习者在一起,也鼓励主治医生在患者接受SBT治疗或查房时在床边对学习者指导(例如,“我注意到您报告的RSBI为110,这会影响您要给患者拔管的决定么?”)。因为ICU住院期间可能会有很多患者成功脱机,从这一过程中获得的学习要点可能会被多次回顾。
我们认为这种方法也限制了学习者的认知负荷。外在和内在认知超负荷在重症监护环境中都很常见。外在负荷是指对学习没有帮助的外部干扰,在ICU中可能非常高。电话、页面和危重患者看护的其他方面往往需要妥当地完成或回答,因此几乎没有时间进行认知。我们试图通过使用这种受保护的教学时间来减少学习者的外在负荷。内在负荷与任务的复杂性有关。正如我们所讨论的,决定将患者脱离机械通气需要综合多种信息。初学者应对这种复杂性很困难,很快就会变得难以应付。我们试图提供一个结构或框架来完成脱机,它与患者房间内的视觉线索(即,患者、监护仪和呼吸机)有关。正如前面所提到的,我们试图在整个过程中多次从这个环节中提出学习要点,以促进长期记忆和帮助缓解内在负荷。最后,我们通过课程来使不确定性常态化。医生经常需要根据不完善的数据做出判断和决定。作为一名医疗人员,需要包容某种程度的诊断不确定性,而医学教育者也经常教导接受不确定性的重要性。尽管我们希望每次拔管都能成功,但我们必须承认,我们评估患者所使用的工具是不完善的,因此拔管失败是一个现实。这在探索最佳拔管失败率的医学文献中有所反映。在这个教学中使用的病例是专门设计的,没有一个明显的正确答案,学习者会给出各种各样的答案。在这些课程期间,主治医生可以使用这些例子来演示诊断的不确定性。
在病例教学中应该预见到哪些挑战?
对于这个话题可能会有几个挑战。这种教学是为一组不同教育水平的学习者设计的。这可能很难确保课程与三年级住院医师和三年级医学生都相关。考虑当前学习者的水平并适当地调整教学课程可能是值得的。这可以通过各种不同的方式来实现。我们提供了一个列表,包含我们教学课程中使用的不同临床场景和讨论要点。主导者可以选择比较简单的病例给更多初级学习者,而把比较难的病例留给高级学习者。病例本身可以通过编辑来调整难度级别。例如,昏迷的肝硬化患者可以被声音唤醒,尽管只有10秒的声音。
我们在整个教学中需要解决的另一个挑战,那就是脱机的许多方面是依赖于医院的,甚至是依赖于医生的。我们相信使用有目的的模棱两可的临床场景,以及对文献的深入讨论,可以帮助学习者区分循证实践和医生自我实践。最后,病例和主题的模糊性通常会导致参与度偏低,偶尔还会让学习者感到沮丧。许多学习者只是想要答案,谈论不确定性或模糊性对他们来说是困难的。在课程开始时将这种模糊性和不确定性正常化很重要,以强调这些经验具有形成性,没有正确或错误的答案。如前所述,在本次课程期间我们使用了不同的方法来帮助将不确定性常态化。如果只有一名主治医生在场,他们可以分享他们对这些具体病例的思考过程,并描述可能影响他们决定的因素。如果有两名主治医师在场,我们将在课程结束时使用对立论证来强调不确定性和不同的实践模式。每位主治医生将选择一个立场,并提供他们对病人拔管或保留插管的理由。我们发现,两位专家之间的讨论有助于证明,不同的医生可以根据所提供的信息得出不同的结论。
结论
尽管撤机每天都在发生,对危重病人也是很关键的一步,但ICU危重病人拔管的决定对学习者来说是一项复杂而艰巨的任务。在这篇文章中,我们提出了一个结构化的方法与ICU学习者讨论拔管。这个以病例为基础的教学课程,旨在结合认知负荷理论,成人学习理论,和不确定性常态化三方面。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言