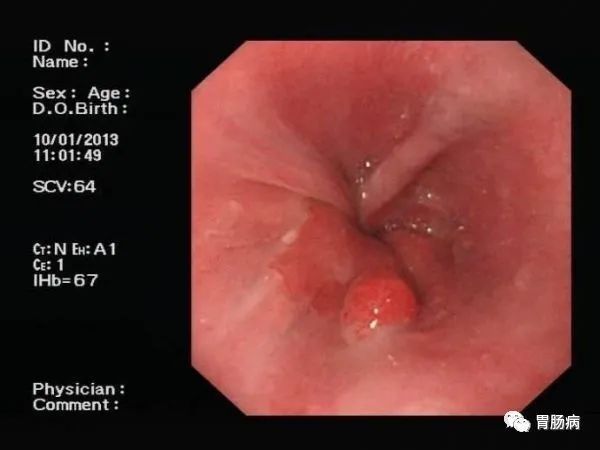
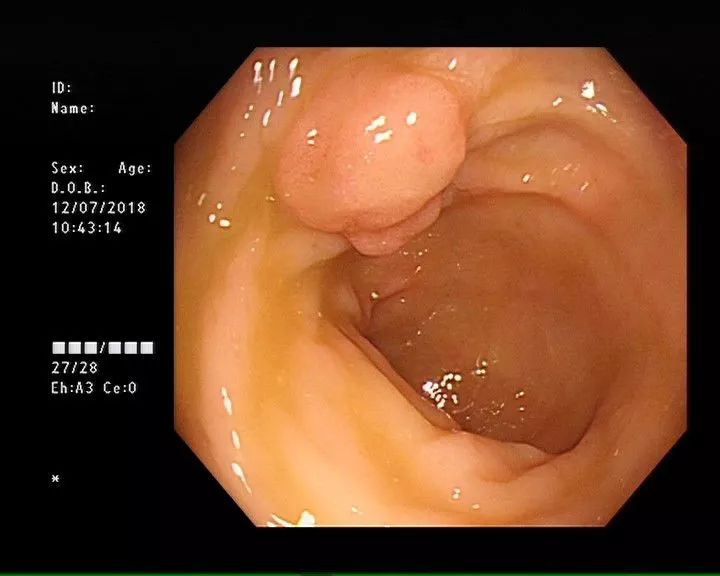
关于胃息肉,你想知道的全在这里→
2023-03-05 胃肠病 胃肠病 发表于安徽省
胃息肉一般多为良性,无症状者甚至勿需治疗。增生息肉为非肿瘤性息肉,因为不会发生恶性病变,经内科对症处理,效果较好。为安全起见,很多医生也会建议在方便的时候切除,以绝后患。
关于胃息肉,你想知道的都在这里。
胃息肉是突出于胃黏膜表面的良性隆起性病变,表面常较光滑。多是由胃黏膜异常增生而来,较小时常无明显症状,一般都是在胃镜检查、胃肠钡餐造影或其他原因手术时偶然发现。
通俗的说,就好比皮肤上长出的瘊子,可以是一个独行侠占山为王,也可以是梁山108将,甚至是群魔乱舞。
它们有的天良未泯,有的丧尽天良。
它个头大小不一,小的如小米粒,中的像绿豆,大的如花生米,甚至像核桃。
如果长了数不清的大小不等的息肉,那就是胃息肉病,这大多是出身不好,与基因有关。
那么胃息肉究竟是怎么产生的?
有没有可能癌变?
需要怎么治疗和预防?
 一、为什么会长胃息肉?
一、为什么会长胃息肉?
息肉通常分为2种,一种叫腺瘤性息肉,另一种叫增生性息肉。
目前,对胃息肉的病因及发病机制仍不完全清楚,初步研究提示:
1. 增生性息肉或炎性息肉通常是由于胃内感染和损伤引起的适应性反应,如幽门螺杆菌(H. p)感染,在中国感染率达57%~75%,H. p阳性的增生性息肉患者在成功根除H. p感染后,其中约40%的患者息肉完全消退;
2. 而腺瘤性息肉和H. p感染关系不明确,它的发生多与基因突变有关,可能是由于外界或环境因素改变而导致多个基因改变造成的。
3. 家族性息肉有家族史或遗传可能。
4. 药物疾病原因:某些药物长期刺激胃粘膜而发生息肉;也有报道称质子泵抑制剂长期服用也会刺激产生;此外,胃食管返流症等疾病也会引起息肉发生。
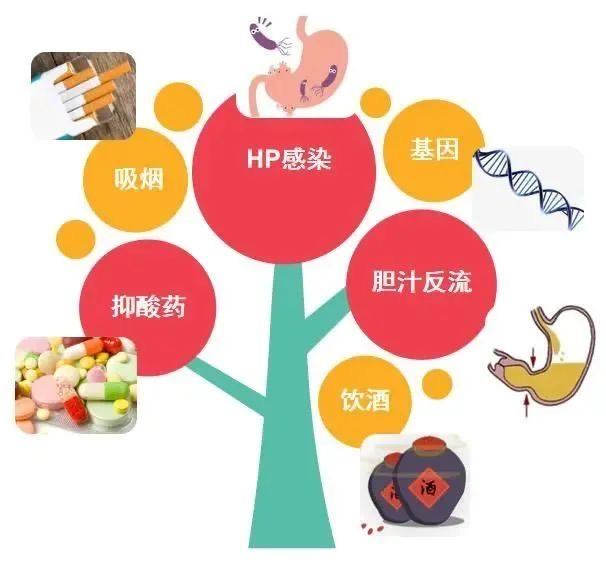
上图:胃息肉发生的大致原因
二、胃息肉有哪几种类型?
胃息肉大体上可以分为两大类:肿瘤性息肉和非肿瘤性息肉见下图:
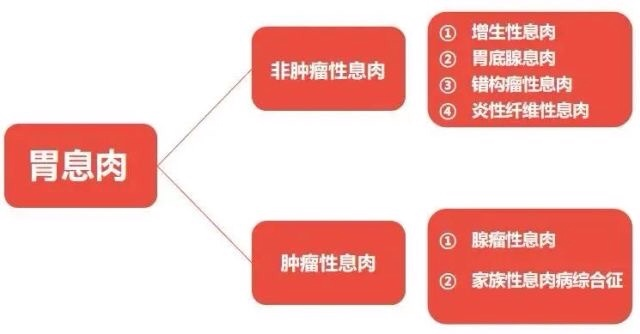 1腺瘤性息肉(肿瘤性息肉)
1腺瘤性息肉(肿瘤性息肉)
癌变率高,尤其瘤体较大(>2cm的广基息肉)、绒毛状腺瘤、伴异型增生者恶变率更高。
2增生性息肉
3胃底腺息肉
也叫Elster囊肿,分散发性和家族性两种。
前者可能和长期用"质子泵抑制剂"(拉唑类药物)有关;
后者大约25-41%会发生不典型增生,两者在内镜下难以区别。
4特殊的胃息肉
错构瘤性息肉,:多发于胃窦,常为单发,无恶变倾向。
异位性息肉:多为良性。
家族性息肉:胃部的多发于胃窦,约5%为腺瘤性;约50-90%的患者存在于十二指肠腺瘤和壶腹部腺瘤,多为恶性。

上图:上-胃底腺息肉 中-增生性息肉 下-腺瘤性息肉
三、胃息肉会癌变吗?癌变几率有多大?
发现胃息肉,人们最担心的问题是会不会癌变?它与胃癌有什么区别?部分患者发现胃息肉后非常紧张,各种问度娘。
其实,胃息肉绝大部分是良性的,只有少部分胃息肉会发生癌变,且息肉是否癌变与诸多因素相关,如息肉的大小、类型、形态、数目、部位、上皮间变程度、年龄以及地区和种族等:
① 息肉的大小:
呈正相关,即息肉越大,癌变率越高。
直径小于1.0厘米的有蒂息肉癌变率 小于1%;
直径在1-2厘米者癌变率通常为10%;
直径大于2厘米的癌变率通常为50%。
② 息肉的组织学类型:
腺瘤性息肉癌变率高,其中管状腺瘤的癌变率为1-5%,
绒毛状腺瘤的癌变率最高约为10-60%,
而混合性息肉癌变率则介于两者之间。
也有人将息肉的表面发生重度不典型增生称之为"原位癌",这时异常细胞仅局限于上皮的表面而未侵犯到腺体的基底膜。
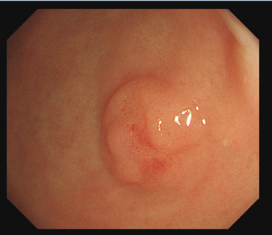
上图:腺瘤性息肉伴重度不典型增生(早癌)
③ 息肉的形态:
有蒂息肉癌变率较低而无蒂息肉癌变率高。
息肉表面光整者癌变率小于5%,
呈乳头状者约近35%,
呈菜花状或分叶状者约为50%。
无蒂息肉如表面不光整且呈中凹花坛状易癌变。
④ 息肉的部位:
胃息肉的多发部位是胃窦约占65%,其次为胃体部约占20%。
此外,一般认为多发性息肉的癌变率高于单发者;
年龄越大息肉发生机会越多癌变率越高;
腺瘤存在的时间越长,癌变的危险性越大。
⑤ 多发性息肉的恶变率比单个息肉高。
⑥ 增生性息肉一般不会癌变:
增生性息肉也叫炎性息肉或再生性息肉,属于胃腺体增生延长,排列比较紊乱,腺体之间有较大的空隙,有的中间夹有未成熟的细胞,绝大多数无不典型增生,癌变率只有0.4%左右。
所以,胃镜一经发现,应必须取活检,做活检的目的就是通过病理证实息肉是腺瘤性息肉还是增生性息肉,如果是腺瘤性息肉,原则上需要切除治疗,以绝后患;如果是增生性息肉,依据病因,采取相应措施。
四、胃息肉有症状吗?
胃息肉患者多伴有胃酸缺乏或胃酸低下,因此常出现上腹部轻微疼痛与不适,恶心、厌食、消化不良、体重下降及腹泻等症状。
本病早期或无并发症时多无症状。
出现症状时常表现为上腹隐痛、腹胀、不适,少数可出现恶心、呕吐。
合并糜烂或溃疡者可发生间歇性或持续性出血;多表现为粪潜血试验阳性或黑便,呕血少见。
位于幽门部的带蒂息肉,可脱入幽门管或十二指肠,而出现幽门梗阻的表现。
息肉生长于贲门附近时可有吞咽困难。
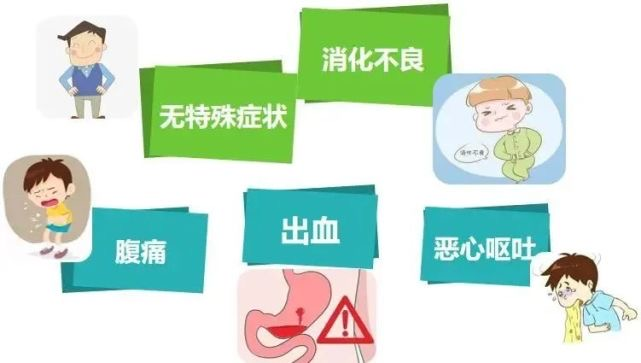
上图:胃息肉的可能症状
五、哪些胃息肉需要治疗?
一般的共识是:
-
有幽门螺杆菌感染的增生性息肉,需要根除幽门螺杆菌;有研究表明,大约40%的感染者除菌后息肉会缩小或消除。
-
腺瘤性息肉原则上需要切除治疗(首选内镜治疗)。这种息肉癌变率较高,一经发现,主张及时治疗。
-
一些增生性息肉,如果较大、糜烂明显甚至伴出血、病理有异形增生等,也要及时治疗。
-
家族性息肉,积极治疗也非常必要。
总之,胃息肉可以根据具体情况选择治疗方法,不要过于紧张。
还有一些有胃息肉的患者,同时有慢性炎症,这些病人常常息肉摘除了,仍然有临床症状,所以还要注意治疗炎症。
六、胃息肉都有哪些治疗方法?
一般情况下,胃镜检查时候发现的较小的、数目少的息肉,医生会顺便将其钳除并做病理分析。并根据病理结果给与随访和治疗建议;
对于个头较大、数目较多者,一般先钳取部分做病理分析,然后选择合适的治疗方案,或择期切除。
A、内镜治疗
经内镜切除是胃息肉治疗的首选方法,内镜治疗息肉方法简便,损伤小,费用低,多数为1次性治疗,少数需分次切除。
通过内镜定期随访,还可发现息肉复发,并给予及时治疗以防止癌变。
1、高频电凝切除法:是目前应用最广泛的方法,其原理是利用高频电流产生的热效应使组织凝固、坏死而达到切除息肉的目的。
2、微波灼除法:利用微波可使极性分子振动产生热效应的原理,而使组织凝固气化进行息肉灼除,且有止血作用,适用于直径小于2cm的无蒂息肉,对较小息肉可1次性灼除,较大者则需多次治疗。该法操作简单、安全、成本低、易于开展。
3、激光法:将激光器产生的高能量激光,经内镜活检孔导入的光导纤维照射病变部位,通过光能转变的热能,使其组织蛋白凝固、变性破坏而达到治疗目的。多用于宽蒂或无蒂息肉的治疗。
较大息肉可分期多次治疗。另外亦可用激光治疗,其特点为对病灶周围组织损伤小,穿透深度浅。激光对准病灶后应迅速进行照射,以免胃蠕动损伤周围组织。
4、尼龙丝及橡皮圈结扎法:通过结扎息肉根部,使其缺血坏死,达到治疗目的。
5、氩离子凝固术:氩气可通过离子化传导由钨丝电极产生的高频电能,使组织发生凝固效应,近年来应用于内镜治疗,收到较好的疗效。主要适用于广基无蒂,直径小于1.5cm者。
6、冷冻法:将致冷气体经特制导管通过内镜活检孔直接喷洒在息肉表面,或用特制的冷冻杆对病灶进行接触冷冻,使组织坏死脱落。因此法对单个较大息肉难以1次性治愈,故目前少用。
7、射频法:射频为一种200~750kHz的电磁波,进入病变组织后,局部产热使其水分蒸发、干燥而坏死达到治疗目的。
8、酒精注射法:内镜下用无水酒精围绕息肉基底部一圈作点式注射,每点0.5ml,见白色丘状隆起为度。一般只用于广基息肉的治疗。
B、抗Hp治疗
近年有研究表明,幽门螺杆菌(Hp)感染与增生性息肉的发生密切相关,Hp阳性的增生性息肉患者在成功根除Hp感染后,其中约40%病例息肉完全消退。
因此,对于增生性息肉患者进行诊断和治疗时应行Hp检测,若阳性则应行根除Hp治疗,然后根据息肉的消退情况再作相应的处理。
C、手术治疗
手术适应证为:
-
大于2cm的无蒂或广基型息肉。
-
息肉进行性增大者。
-
病检为腺瘤性息肉伴异型增生、可疑癌变和癌变者。如未侵润到粘膜下层,尽量内镜下治疗。
-
多发的、家族性息肉,因数量众多,首选内镜下分次治疗。
D、胃息肉中医治疗
当前暂无有确切效疗法报道,中医药可以针对有症状的患者进行对症治疗,以消除症状,甚或抑制其生长,但不能消除或缩小息肉。
基本可以说,凡是称纯中药清除息肉的宣传都是耍流氓。
七、如何预防胃息肉?
1、注意饮食:
在饮食上要有规律,不能饱一顿饥一顿,也不能暴饮暴食,最好就是要少食多餐;对于食物不要吃一些生冷酸辣的食物,不要食用过热、粗糙的食物,不要偏食挑食,要保证身体营养的需求。
2、戒烟限酒不熬夜:
据有关统计显示嗜烟酒者胃息肉的发病率要高于正常人,还有一点需要注意的是不要喝浓茶也不要经常喝咖啡等。
3、防感染:
胃息肉发生证实与感染了幽门螺杆菌有关。及时检测并根除Hp至关重要。
4、研究表明,大蒜、绿茶、新鲜蔬菜能抑制胃息肉的生长。
5、非甾体类抗炎药物可预防腺瘤性息肉癌变的发生,其作用机制可能是通过抑制环氧和酶介导的前列腺素合成与抑制致癌物激活而发挥作用的。
6、定期胃镜检查。
八、胃息肉的预后怎么样?
1. 胃息肉一般多为良性,无症状者甚至勿需治疗。增生息肉为非肿瘤性息肉,因为不会发生恶性病变,经内科对症处理,效果较好。为安全起见,很多医生也会建议在方便的时候切除,以绝后患。
2. 腺瘤性息肉癌变率可达30%~58.3%,活组织病理检查确诊即建议切除治疗。
3. 即使及时切除了息肉,还会有复发的可能,也要定期胃镜复查。具体复查频度,要看病理性质及其他因素,由你的治疗医生做出决定。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言