多篇突破性研究直击抗癌药物新发现
2016-11-06 佚名 生物谷
人类基因组测序不仅加深了我们对机体运作机制的认识,同时也为开发疾病治疗药物提供了新的可能。日前,一项刊登在Nature Communications杂志上的研究报告中,格拉斯哥大学英国癌症研究中心的科学家就开发出了一种名为mito-priming的新技术,该技术能够帮助研究者们识别新型有效的抗癌药物。近年来,科学家们通过研究不光开发改造出了多种新型的抗癌新药,还发现了一些老药或许也具有抗癌的特
人类基因组测序不仅加深了我们对机体运作机制的认识,同时也为开发疾病治疗药物提供了新的可能。日前,一项刊登在Nature Communications杂志上的研究报告中,格拉斯哥大学英国癌症研究中心的科学家就开发出了一种名为mito-priming的新技术,该技术能够帮助研究者们识别新型有效的抗癌药物。

近年来,科学家们通过研究不光开发改造出了多种新型的抗癌新药,还发现了一些老药或许也具有抗癌的特性,本文中小编就对此进行了一一盘点,与各位一起分享。
【1】Nature:科学家阐明药物来那度胺抵御癌症的新型分子机制
doi:10.1038/nature14610
近日,来自美国和德国的科学家团队通过研究揭开了癌症药物抑制癌细胞增殖及帮助血液病症患者治疗的新型分子机理,相关研究发表于国际杂志Nature上。
我们都知道药物沙利度胺(Thalidomide)是过去50年代和60年来用于治疗孕妇妊娠呕吐症的药物,但很不幸的是,沙利度胺会引发严重的婴儿出生缺陷,因此随后其成为禁用药物。然而最近研究者却发现,沙利度胺的衍生药物,比如来那度胺或许具有其它有益的用途,比如其可以治疗诸如多发性骨髓瘤的血癌以及帮助治疗骨髓增生异常综合征的患者。
骨髓增生异常综合征同时发生于染色体部分缺失的患者机体中,染色体的部分缺失会促进某些骨髓细胞缺失进而引发恶性细胞的增殖,而药物来那度胺则被发现可以有效治疗近乎一半患骨髓增生异常综合征的患者。
【2】Nature:癌症抗药新发现 防止肿瘤复发有新招
近日,著名国际学术期刊nature在线发表了美国科学家的一项最新研究进展,他们发现癌症靶向治疗药物会引起癌细胞产生分泌信号方面的变化,改变癌细胞生存微环境,最终导致肿瘤复发。这对于临床解决肿瘤抗药性以及癌症复发问题具有重要指导意义。
一直以来,癌症药物抵抗是限制临床应用激酶抑制剂靶向治疗癌症,提高治疗效率的主要因素。研究人员发现在人类和小鼠黑色素瘤以及人类肺腺癌细胞中,靶向BRAF,ALK和EGFR的激酶抑制剂会诱导细胞产生一个复杂的分泌信号调节网络。这种靶向治疗诱导的分泌信号会刺激产生药物抵抗的癌细胞克隆进一步生长,扩散和转移,并且促进药物敏感性肿瘤细胞存活,最终导致肿瘤的复发。

【3】Ecancer medical science:心脏病药物普萘洛尔或有特殊的抗癌特性
日前,一项刊登在国际杂志ecancermedicalscience上的研究报告中,来自哈佛医学院等机构的研究人员通过研究发现,普萘洛尔,一种常用于治疗不规则心率好其它状况的常见β-受体阻滞药物或许具有明显的抗癌特性。研究者指出,当前广泛使用的非癌症药物或许具有潜在的治疗癌症的特效。
这项研究基于来自抗癌基金会、比利时和美国研究人员开展的一项再利用药物在肿瘤研究领域的应用计划(ReDO计划),从历史角度来讲,制药公司都希望投入较少的时间来对当前药物进行再利用,而这项ReDO计划就是进行该领域的研究,其中药物普萘洛尔就能够提供提供最廉价、安全且有效的癌症治疗,该药物目前在全球通用,而且已经列入到了WHO的必要药物清单中,尤其是治疗血管肉瘤上该药物能够表现出神奇的疗效。
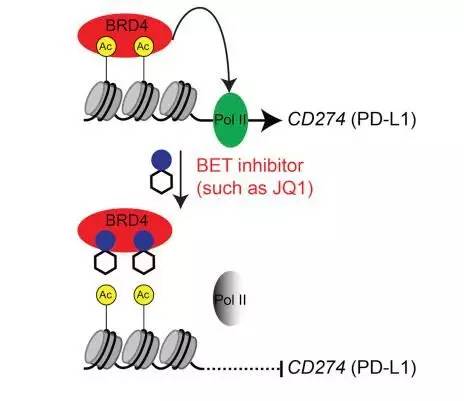
【4】Cell子刊:华人科学家发现抑制PD-L1的小分子抗癌药物
doi:10.1016/j.celrep.2016.08.032
近日,来自美国费城Wistar研究所的科学家们发现了一系列称之为BET抑制剂的小分子药物,可以有效地抑制PD-L1的功能,对卵巢癌表现出了良好的抗癌作用。这一成果发表在了Cell子刊Cell Reports上,领导这项研究的是华人科学家张如刚教授。
PD-1/PD-L1信号通路是当下癌症治疗和研究领域最热门的话题之一。PD-1是一种主要表达在免疫系统T细胞上的受体,作用是降低免疫反应。而许多癌细胞利用了这一调控机制,在表面表达了大量PD-L1配体,通过与T细胞上的PD-1受体结合,以避免被机体的免疫系统攻击。近两年获批上市的两种免疫疗法新药,默沙东的Keytruda和百时美施贵宝的Opdivo都瞄准了这一信号通路,使用单抗结合PD-1受体来阻止信号传递,从而激活机体自身的免疫系统对肿瘤展开攻击。这两种新药已经获批用于治疗黑色素瘤等癌症,同时在针对其他一些癌症的临床试验中也表现出了巨大的潜力。不过,这两种药物都有可能引起与免疫反应相关的副作用。而新发现的BET抑制剂有望在保持免疫系统对癌症攻击的同时,在身体其他部位不会引起强烈的免疫反应。

【5】JMC:科学家成功改造抗癌药物结构 增强血脑屏障穿透能力
DOI: 10.1021/acs.jmedchem.6b01069
来自美国约翰斯霍普金斯大学的科学家们对一种实验性药物的结构进行了改造,增强了这种药物穿过血脑屏障的能力,该研究以猴子为实验模型。相关研究结果发表在国际学术期刊Journal of Medicinal Chemistry上。
这种叫做DON(6-重氮-5氧代-L- 正亮氨酸)的实验性抗癌药物是从70多年前在秘鲁土壤发现的一种细菌中培养获得,这种药物能够阻断细胞对谷氨酰胺的利用。对不同晚期癌症病人进行的临床试验结果表明DON能够使肿瘤萎缩,但同时会对胃肠道系统造成损伤,科学家们最终认为这种药物对人体毒性太大。
该研究的研究人员想要通过增强DON穿过血脑屏障的能力,限制药物对身体其他部位的毒性从而开发出一种更加安全的药物形式。
为了实现这一目的,研究人员设计合成了各种不同的DON衍生物,希望通过增强药物的脂溶性帮助穿过血脑屏障。一旦进入脑部,经过设计的衍生药物就会快速发生代谢变化重新变成DON。
【6】Cancer Cell:化学修饰糖尿病治疗药物 摇身变成抗癌“小能手”
doi:10.1016/j.ccell.2016.04.013
近日,来自法国的科学家在国际学术期刊Cancer Cell上发表了一项最新研究进展,他们发现了一种新分子能够有效杀伤黑色素瘤细胞,同时还可以克服黑色素瘤细胞对BRAF抑制剂的抵抗作用。
早先曾有研究表明TZD家族分子能够诱导黑色素瘤细胞系发生死亡,众所周知TZD类分子主要通过激活PPARγ而用作2型糖尿病的治疗药物,但ΤΖD对黑色素瘤细胞的杀伤作用并不依赖于PPARγ的激活。基于之前研究,研究人员通过化学方法对TZD类分子的结构进行修饰,希望找到消除PPARγ激活作用但同时保留抗黑色素瘤活性的分子。其中最为突出的是一种叫做HA15的分子,该分子具有抗癌活性,并且对所有经过检测的黑色素瘤细胞均有杀伤作用,其中包括从病人体内分离得到的癌细胞,还包括对BRAF具有抵抗作用的黑素瘤细胞。除此之外,研究人员还发现HA15对其他一些液体肿瘤和实体肿瘤也有杀伤作用。
【7】eLife:古老抗炎药物水杨酸或具抗癌特性
近日,来自格莱斯顿研究所(Gladstone Institutes)的研究人员通过研究发现,水杨酸可以阻断机体炎症和癌症发生,水杨酸是非甾体类抗炎药物阿司匹林和二氟尼柳中的关键化合物,相关研究刊登于eLife杂志上。
文章中,研究者发现,水杨酸和二氟尼柳会抑制两种关键蛋白的活性,这两种蛋白在机体中可以控制基因的表达,而这两种名为p300和CREB结合蛋白(CBP)的姊妹蛋白是特殊的表观遗传调节子,它们可以控制促进机体炎症及参与细胞生长的关键蛋白的水平;水杨酸和二氟尼柳可以抑制p300和CBP蛋白的活性,并且抑制因炎症而引发的细胞损伤效应。
研究者Eric Verdin说道,水杨酸是一种古老的药物,该药物的使用可以追溯到古埃及和古希腊,但如今我们发现了这种老药物的新用途,揭开水杨酸抑制炎性发生的机制或为开发新型临床药物提供新的思路和线索。
【8】可形变纳米颗粒可帮助抗癌药物特异靶向肿瘤
原文报道:These shape-shifting nanoparticles help deliver cancer drugs to tumours
近来由多伦多大学的Warren Chan带领的课题组制造出一种可形变的纳米粒子,它可以特异性靶向肿瘤细胞。
在他们十多年的努力研究过程中,一直试图找出一种能让抗肿瘤药物只攻击恶性肿瘤的办法,但这说起来简单,真正完成这个目标尤为艰难。
通常条件下,这些抗肿瘤药物通过血液会在全身各个器官组织中循环。在这个过程中也会杀死一些正常细胞,所以这不仅对肿瘤细胞没有高效的特异性和有效性,而且给机体造成了严重副作用。比如说胃痛、恶心和脱发等,原因是通常这些器官组织存在着快速分裂增殖的细胞,这些抗肿瘤药物经常不能区分这些正常增值的细胞和癌细胞。
通过研究发现经过特定处理后一些特定DNA双链结构可作为不同瘤种细胞特异的标志物。Chan和他的团队将这种结构的DNA双链和一种由金属制成并可改变空间构象的纳米晶体材料做成纳米粒子。这些纳米粒子会在血液中运输并特异性靶向癌细胞。它们结合到肿瘤细胞表面后会发生构象改变,所以这种材料能将医生使用的抗肿瘤药物运输或者其它信号标记到肿瘤细胞并发生作用。

【9】Science:科学家施魔法 从罕见植物中获取抗癌药物
DOI: 10.1126/science.aac7202
来自斯坦福大学的科学家们最近成功地从常见的实验室植物中获得一种常见癌症药物,而这种药物之前只能从一种濒危植物中提取,这项工作为这种抗肿瘤药物的稳定供应提供了新的希望,也使得科学家们能够对这种药物进行进一步改造从而使其变得更加安全有效。相关研究结果发表在著名国际学术期刊science上。
今天我们用以治疗疼痛,对抗癌症以及去除疾病的许多药物最早都发现于植物当中,其中一些植物是非常濒危的品种,并且难于种植。现在许多情况下,这些植物仍然是药物的首要来源。
在这项研究中,研究人员将研究重点聚焦在一种生长在喜马拉雅山区域的多叶植物--盾叶鬼臼。这种植物以一种环环相扣的机制合成出一种化合物,用以防御捕食者。在经过实验室内的一些化学修饰之后,这种化学物质就变成了一种广泛使用的癌症治疗药物--依托泊苷(etoposide)。
【10】来自鼠疫致病的毒素有可能成为抗癌药物
doi:10.1038/ncomms8807
最近发表在《Nature Communication》的一个研究发现,来自致病菌(耶尔森氏鼠疫杆菌)的毒素Afp18能够影响细胞内的RhoA蛋白,导致肌动蛋白Actin的组装和降解的动态过程无法完成,并进一步影响细胞分裂,以及细胞转移。研究人员认为,癌细胞的转移也依赖于激动蛋白的动态组装以及降解,因而,这种毒素蛋白Afp18可能可以作为一种潜在的抗癌药物。
耶尔森氏鼠疫杆菌(Yersinia)是一种致病菌,能够造成人类的淋巴腺鼠疫(黑死病)和消化道的严重感染。德国弗莱堡大学的科学家们研究了鼠疫杆菌家族的某一种菌鲁氏耶尔森菌,这种菌能造成鲑鱼的红嘴病( redmouth disease)。这种病给渔业带来了很大的经济损失。这个研究组通过基因组测序分析发现,这种菌的基因组能编码一系列蛋白,形成一种毒素显微注射的机制,利用这种机制,这种鼠疫菌能够将一种毒素分子Afp18注射进鱼类或者人类细胞。实际上这种Afp18是一种酶,能够导致RhoA蛋白(GTP酶)失活。RhoA蛋白在鱼类细胞以及人类细胞中有着重要作用。比如,RhoA控制着肌动蛋白(Actin)的组装和降解。肌动蛋白不仅与细胞分裂相关,还与癌细胞的移动和转移相关。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言














#新发现#
28
#突破性研究#
42
#抗癌药物#
39
#抗癌药#
38
进步了,进步了,好样的
66
很好,不错,以后会多学习
82
永远那么有希望
66