Nat Rev Clin Oncol:CAR T治疗后的长期结局和不良反应
2023-04-16 聊聊血液 网络 发表于上海
CAR T 细胞是血液恶性肿瘤患者的一种强效治疗选择,长期数据表明具有稳健的疗效且总体毒性水平较低。
CAR T 细胞疗法已经是复发性和/或难治性 B 细胞淋巴瘤、B细胞急性淋巴细胞白血病和多发性骨髓瘤患者的较成熟治疗方法,接受 CD19 CAR T 细胞治疗 B 细胞恶性肿瘤的初始患者已有超过十年的随访数据,而BCMA CAR T 细胞治疗多发性骨髓瘤的患者结局数据稍微有限。
近日《Nature Reviews Clinical Oncology》发表的一篇综述中,作者总结了CD19 或 BCMA CAR T 细胞治疗的疗效和毒性的长期随访数据。总体而言,CD19 CAR T 细胞可诱导 B 细胞恶性肿瘤患者长期缓解且通常长期毒性极小,并且可能治愈部分患者;相比之下BCMA CAR T 细胞诱导的缓解通常持续时间较短,但长期毒性也多为有限。作者也讨论了与长期缓解相关的因素,包括初始缓解深度、预测缓解的恶性肿瘤特征、循环 CAR 峰值水平和清淋化疗的作用,作者还讨论了进行中的旨在改善 CAR T 细胞治疗后缓解持续时间的研究策略。现翻译如下,请各位老师参考。

•在血液恶性肿瘤中, CAR T 细胞的使用适应症正在迅速扩大。CD19 CAR T 细胞现已获批用于复发性和/或难治性 B 细胞淋巴瘤和 B 细胞急性淋巴细胞白血病,BCMA CAR T 细胞已获批用于复发性和/或难治性多发性骨髓瘤。
•长期随访数据表明,CD19 CAR T 细胞很可能治愈部分 B 细胞淋巴瘤患者。这些 CAR T 细胞可能需要与巩固性异基因造血干细胞移植联合使用,以使 B 细胞急性淋巴细胞白血病患者获得长期缓解。
•BCMA CAR T 细胞可诱导复发性和/或难治性多发性骨髓瘤患者长期缓解,尽管这些缓解是否具有治愈性仍不清楚。
•与 CAR T 细胞治疗后持久缓解相关的因素包括深度初始缓解、较低的基线肿瘤体积、无髓外病变、较高的循环 CAR T 细胞峰值水平和接受清淋化疗。
•CAR T细胞治疗后最显著的长期毒性包括血细胞减少和低丙种球蛋白血症。CAR T细胞治疗后 >1个月的重度感染发生率低于细胞输注后急性期的感染。
•正在进行的研究工作试图提高 CAR T 细胞治疗后反应的持久性,例如通过改善患者选择、新型 CAR 设计(包括靶向多种抗原以及对生产工艺的修改)。
治疗B细胞淋巴瘤和CLL的CD19 CAR T细胞疗法
大多数关于 CAR T 细胞疗法输注后长期结局的数据来自早期试验中接受 CD19 CAR T 细胞疗法的 R/R B 细胞淋巴瘤或慢性淋巴细胞白血病 (CLL) 患者(表1)。共有10项研究提供了≥24个月的随访数据(范围24-123个月),结果ORR 为44-91%,CR率为28-68%。所有研究均报告了有部分患者在输注后≥2年未接受任何巩固治疗但仍存在缓解。所有接受治疗的恶性肿瘤均报告了长期持久缓解,包括侵袭性 B 细胞淋巴瘤、滤泡性淋巴瘤、套细胞淋巴瘤和CLL,包括所有目前获批的 CD19 CAR T 细胞产品。
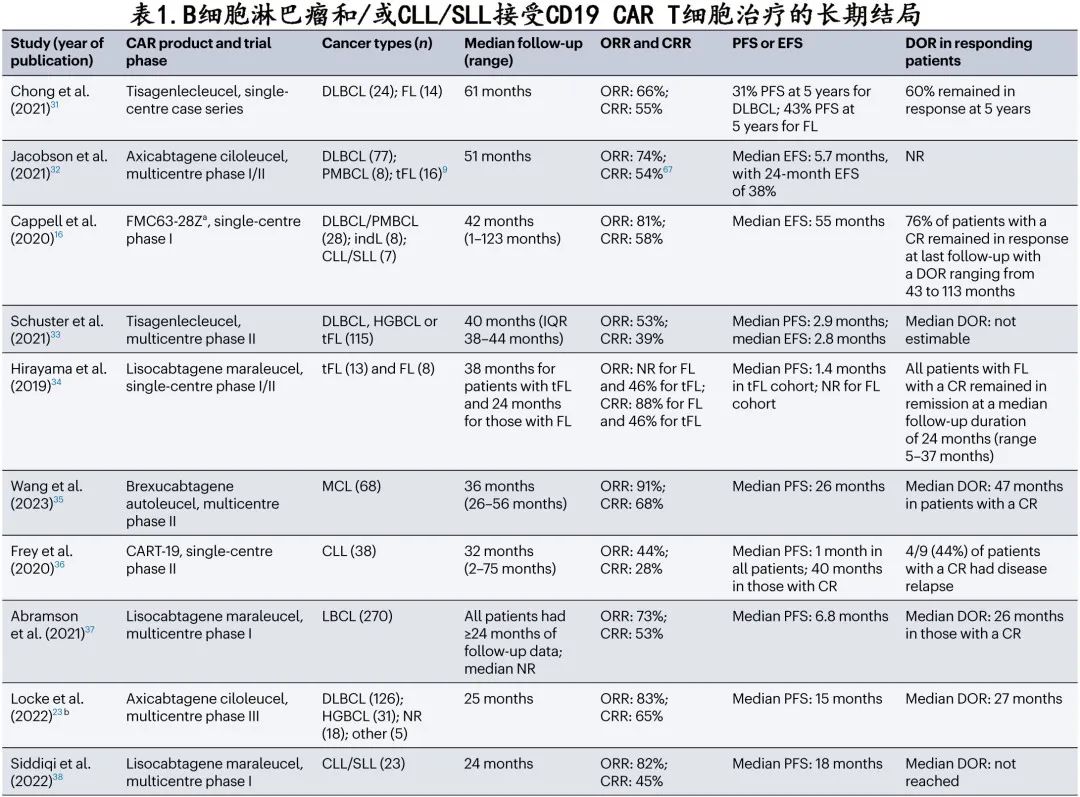
关于CD19 CAR T 细胞的最长的随访研究为axicabtagene ciloleucel,纳入43例 R/R B 细胞淋巴瘤或 CLL 患者,58%的治疗患者达到CR,76%的 CR 患者保持长期缓解。在末次随访时CR持续时间为43-113个月。在一项tisagenlecleucel治疗淋巴瘤的初始单中心研究中也观察到长期缓解:CR 率为55%,其中60%的患者在5年时仍处于缓解状态。总体而言,上述结果表明,部分接受 CD19 CAR T 细胞治疗的 R/R B 细胞淋巴瘤患者可能已获得治愈,无需进一步干预。这一发现与现有的 R/R 大 B 细胞淋巴瘤 (LBCL) 免疫化疗方法形成对比,其通常仅用于治愈性自体 HSCT 的桥接治疗。此外,自采用利妥昔单抗作为一线治疗的一部分以来,挽救性免疫化疗加自体 HSCT 的长期缓解率已有所下降。
治疗B-ALL的CD19 CAR T细胞疗法
CD19 CAR T 细胞治疗 B-ALL 患者疗效已有多项长期随访研究结果,共12项研究可提供中位随访持续时间至少1年(范围1-4.8年)的患者结局数据(表2)。
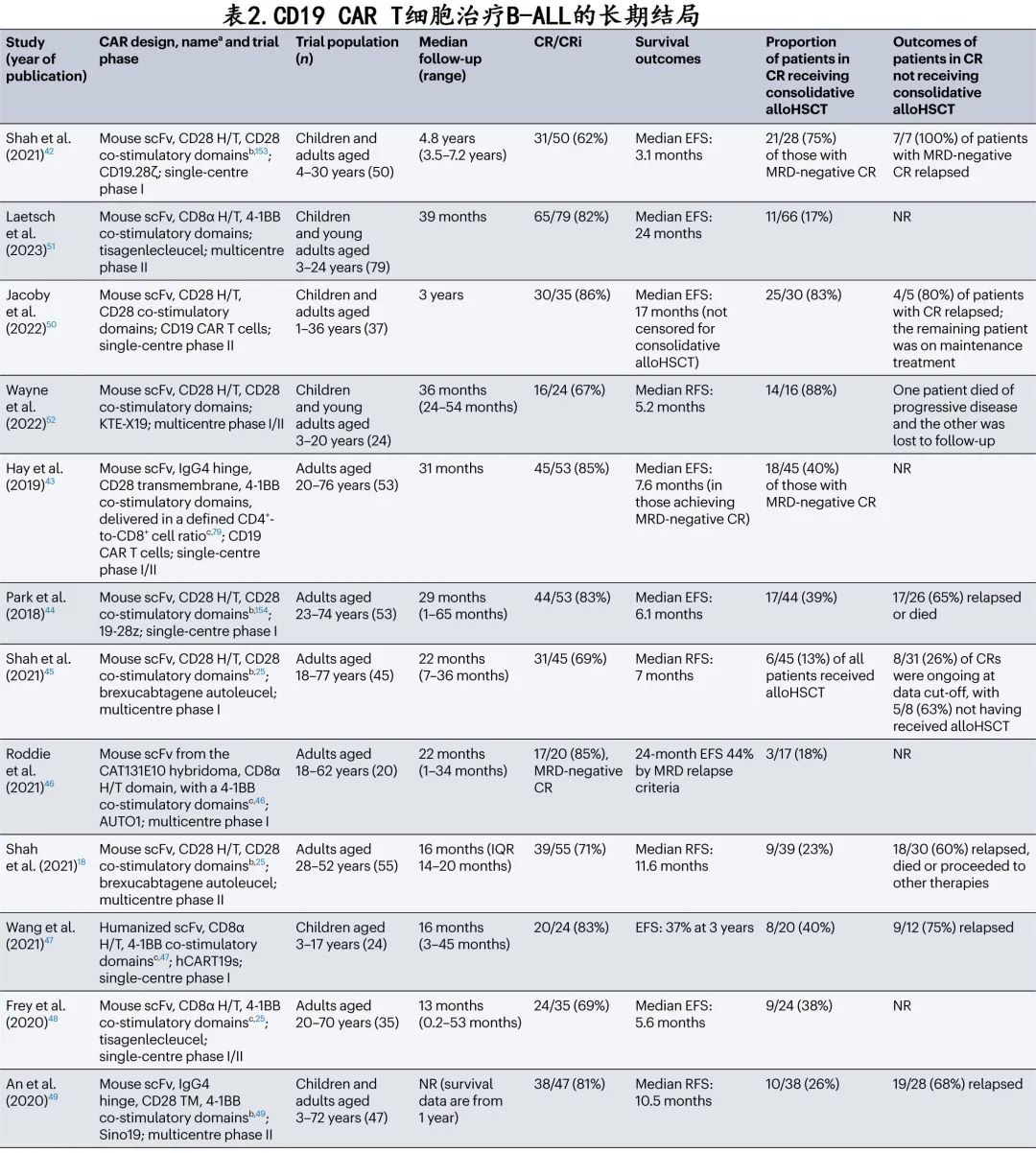
上述研究数据具有极好的初始 CR 率(62%-86%),且其中大多数获得深度MRD阴性缓解。但研究之间的中位无事件生存期 (EFS)有差异,可能是因为大多数研究中有大量且不同比例的患者 (13-88%)在缓解期接受巩固性异基因 HSCT,从而可能导致无法确定单独 CAR T 细胞治疗是否具有治愈性缓解。用于 B-ALL 成人的市售 CAR T 细胞产品(即 tislecagenleucel 和brexucabtagene autoleucel)的长期数据已出。来自 tisagenlecleucel 初始研究的数据表明,中位随访持续时间为13个月时,CR率为69%,中位 EFS 为5.6个月。brexucabtagene autoleucel初始研究的随访数据也显示 CR 率为69%,中位随访持续时间为22个月的中位无复发生存期为7个月。这些数据表明两种产品的疗效相似,但大多数 B-ALL 成人患者的缓解持续时间短于其他 B 细胞恶性肿瘤。相比之下,目前仅 tisagenlecleucel 获批用于 B-ALL 儿童患者(定义为≤25岁)。ELIANA 研究中接受 tislecagenleucel 的儿童患者(中位11岁,范围3-24)的长期随访表明CR率为82%,中位 EFS为24个月。在纳入相似年龄患者的回顾性研究中也获得相当高的 EFS 率。这些数据表明与成人人群相比,接受 CD19 CAR T 细胞治疗的年轻(儿童和年轻成人)患者的生存结局明显更优。
B-ALL患者接受 CAR T 细胞治疗后持久缓解患者是否需要巩固性异基因 HSCT 仍存在争议;儿童和成人患者的长期结局存在显著差异,需要单独讨论巩固性 HSCT的作用。在儿童人群中,相当大比例的患者在单用 tisagenlecleucel 后不接受巩固性异基因HSCT也可长期缓解。例如在 ELIANA 研究中,17/79例 (22%) 患者接受了异基因HSCT,其中11例在移植时仍处于tisagenlecleucel介导的缓解期;删失异基因 HSCT 或其他治疗时3年无复发生存率为52%,而未删失时为48%。总体而言,这些数据表明,部分接受 tisagenlecleucel 治疗的儿童患者即使不进行巩固性异基因HSCT也可能治愈。此外还有4项研究详细描述了接受其他 CD19 CAR T 细胞产品、达到 CR 且未进行巩固性异基因 HSCT 的儿童患者的结局,未巩固患者的 CR 后复发率为68-100%。因此与其他 CD19 CAR T 细胞产品相比,接受 tisagenlecleucel 治疗后更高比例的儿童患者可在未接受巩固性异基因 HSCT 的情况下出现长期缓解。与儿童人群的数据相反,对于 CD19 CAR T 细胞治疗后达到 CR 的 B-ALL 成人患者,通常建议采用巩固性异基因HSCT,原因在于中位 EFS明显较短,且与使用的 CAR 结构无关。一项纳入 tisagenlecleucel 治疗的成人患者的长期随访研究强调了巩固性异基因 HSCT 的重要性,该研究显示接受巩固性异基因 HSCT 的患者的 EFS 显著改善。近期一篇综述中详细讨论了哪些因素可能决定需要巩固性异基因 HSCT的患者,包括既往接受HSCT、B细胞再生障碍性贫血消失、既往接受的治疗、细胞遗传学、MRD检出和 CAR T 细胞输注前的疾病负荷。
总体而言,来自 B-ALL 患者的数据表明,CD19 CAR T 细胞的 CR 率非常高,在许多研究中超过80%;但即使在接受 tisagenlecleucel 的儿童患者中也仅有≤50%的患者实现长期EFS。因此与 B 细胞淋巴瘤患者相比,B-ALL患者更有可能达到CR,但达到 CR 的患者如果没有后续治疗则治愈的比例较低。
RRMM的BCMA CAR T细胞治疗
与 CD19 CAR T 细胞相比,BCMA CAR T 细胞结构开发较晚,因此BCMA CAR T治疗RRMM 患者的长期结局数据较少,目前可获得中位随访持续时间≥1年(范围13-48个月)的结局有6项研究(表3)。

这些研究报告的 ORR 为73-100%,CR或sCR 率介于33%-83%,且其中许多研究常达到 MRD 阴性缓解。此外所有研究中均观察到部分患者可无需巩固或维持治疗而持续缓解数年。长期缓解(定义为PFS> 1年)的频率在研究之间存在显著差异,中位 PFS介于5.2-27个月。在一项仅重链抗原识别结构域全人源BCMA CAR的研究中,患者未接受任何维持治疗的中位PFS为18个月;该单一治疗与 RRMM 患者中靶向 BCMA 的单克隆抗体形成对比,后者需要持续治疗。
市售 BCMA CAR T 细胞产品 idecabtagene vicleucel 和 ciltacabtagene autoleucel 的长期随访数据已发表,其中idecabtagene vicleucel的最长随访数据(中位13个月)显示,所有患者的中位 PFS 持续时间为8.8个月,最高剂量水平的患者增加至12.1个月;33%的患者达到≥CR,CR患者中位缓解持续时间为19个月。ciltacabtagene autoleucel有两项重要的长期随访研究,第一项研究中位随访28个月时83%的患者达到≥CR,随访27个月时 PFS 为55%,数据分析截止时无法估计中位缓解持续时间;PFS 曲线随时间推移呈下降趋势,但报告时仍未达到中位 PFS。ciltacabtagene autoleucel第二项重要长期研究在中国开展,纳入74例 RRMM 患者的长期随访研究的中位随访48个月,结果中位 PFS 为18个月,且PFS曲线表明随着随访监测时间的延长,发生疾病进展的患者数量增加。这些数据表明,RRMM患者在 BCMA 靶向 CAR T 细胞治疗后可获得长期的无维持缓解,对随着时间的推移存在疾病进展的持续风险。
长期缓解的相关因素
与 CAR T 细胞治疗后持久长期缓解最相关的因素是治疗的初始缓解深度,通常在细胞输注后的前几个月内即可定量,且一般是第一个月内(BOX 1)。各种血液恶性肿瘤(包括 B 细胞淋巴瘤、CLL、B-ALL和MM)的研究中均证实了初始缓解深度在预测缓解持续时间方面的重要性;在这些恶性肿瘤中,获得更深缓解的患者缓解持续时间均长于未获得深度缓解的患者。可通过MRD 阴性或测量循环肿瘤 DNA 来评估缓解深度,它们均可预测缓解的持久性。最佳缓解为部分缓解的 B 细胞淋巴瘤患者不太可能随后出现长期治愈性缓解,而达到 CR 的患者可以达到治愈性缓解。然而重要的是,MM患者和 B-ALL 患者通常具有非常深的 MRD 阴性CR,但随后仍会复发,因此对于 CAR T 细胞治疗后的长期缓解,深度初始缓解似乎是必要条件,但并非充分条件。

恶性肿瘤的类型和特征也可明确预测缓解持久性。与 B-ALL 或 MM 患者相比,B细胞淋巴瘤患者不太可能达到CR,但 B细胞淋巴瘤患者一旦达到CR就可能更持久。基线肿瘤负荷是预测恶性肿瘤CAR T 细胞治疗反应的另一个因素:在所有恶性肿瘤中(包括 B 细胞淋巴瘤和MM),与肿瘤负荷较低的患者相比,治疗开始时肿瘤负荷较高的患者不太可能达到并维持深度缓解。恶性肿瘤的另一个共同因素:结外B细胞淋巴瘤预示着较差的结局,髓外B-ALL和髓外MM也是如此。
清淋化疗是与缓解高度相关的另一个因素。清淋化疗在 CAR T 细胞输注前一周给予,通常是氟达拉滨和环磷酰胺的联合治疗,但可以使用其他方案。B 细胞淋巴瘤和 B-ALL 的研究显示,在 CAR T 细胞输注前给予清淋化疗可改善缓解,因此MM 的 CAR T 细胞研究也包括清淋化疗。清淋可创造有利的免疫环境,能够实现最佳的 CAR T 细胞增殖和功能;该效应的潜在机制在人和小鼠研究中得到最佳支持,包括由于诱导某些血清细胞因子(如 IL-7 和IL-15)增加而增强 T 细胞增殖和功能。然而理想的清淋方案仍然在积极研究中。
输注后 CAR T 细胞水平是预测缓解持久性的最终和非常重要的因素。CAR T 细胞在细胞输注后可迅速扩增并达到峰值水平,然后可在治疗后以较低水平持续数年。在大多数但并非所有 B 细胞淋巴瘤研究中,输注第1个月的高水平 CAR 表达细胞峰值和高水平CAR 表达细胞(通过曲线下面积定量)始终与缓解改善相关;治疗第一个月内高水平 CAR 表达细胞峰值和 CAR 表达细胞曲线下面积也与CLL、B-ALL和 RRMM 患者的缓解相关。因此现有数据明确支持稳健的早期体内 CAR T 细胞水平对于持久缓解的重要性。在具有一系列不同 CAR 结构设计的多项研究中,均记录了输注后持续数月至数年的长期低水平持续。几项研究的数据表明,在 B 细胞淋巴瘤患者中无需 CAR T 细胞长期持续存在即可达到持久缓解,并且在MM患者中也存在未检测到持续 T 细胞但持久缓解的证据。而对于B-ALL患者, 确实有证据表明长期 CAR T 细胞持续存在对持久缓解的作用。尽管如此,根据现有数据,持久缓解所需的持续时间和持续程度尚未明确,并且可能因不同的 CAR 结构和恶性肿瘤而存在差异。

CAR T 细胞疗法与急性不良事件的显著风险相关,包括最显著的 CRS 和免疫效应细胞相关神经毒性综合征。大多数临床研究集中于这些急性毒性,其通常发生在治疗的第一个月内。旨在研究长期不良事件的数据(尤其是在 CAR T 细胞输注后长期缓解的患者中)非常有限。迄今为止最常见的长期不良反应为 B 细胞耗竭(再生障碍性贫血)、低丙种球蛋白血症、血细胞减少和感染(表4)。
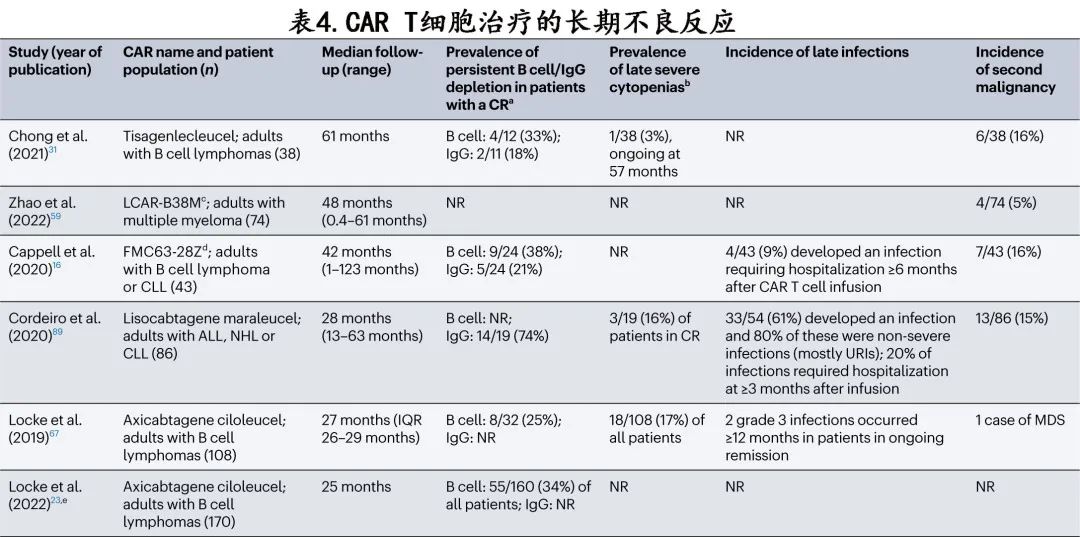
CAR T 细胞疗法对免疫系统具有持久的作用。除在恶性细胞上表达外,CD19还在非恶性 B 细胞上表达,BCMA还在非恶性浆细胞上表达。CD1 CAR T 细胞治疗后的长期 B 细胞耗竭(depletion)很常见,长期随访研究的数据表明,即使在 CAR T 细胞输注后数年,仍有25-38%的患者发生持续性 B 细胞耗竭;B 细胞耗竭在患者中可持续数年,有时即使失去可检测的表达 CAR 的 T 细胞。免疫球蛋白耗竭是 B 细胞和浆细胞活性受损的结果。长期随访数据表明,接受 CD19 靶向 CAR T 细胞的患者中有18-74%可在细胞输注后持续数年 IgG 耗竭;在接受 BCMA CAR T 细胞的患者中也观察到免疫球蛋白耗竭延长。CAR T 细胞治疗后持续低丙种球蛋白血症的患者通常接受免疫球蛋白输注,但尚不清楚这对于所有患者是否必要。疫苗应答受损是接受 CAR T 细胞的患者中 B 细胞耗竭和低丙种球蛋白血症的重要效应。
血细胞减少症(包括贫血、血小板减少症和中性粒细胞减少症)均为 CAR T 细胞治疗相关的常见急性毒性。多项研究的数据还表明,CAR T细胞输注后会发生持续≥3个月的慢性血细胞减少。B 细胞淋巴瘤患者 CAR T 细胞输注后≥3个月,3-4级血细胞减少的发生率约为15%。在一项长期随访研究中,CD19 CAR T 细胞治疗后达到 CR 的 B 细胞恶性肿瘤患者中3/19例 (16%)发生具有临床意义的血细胞减少,并在细胞输注后持续15-22个月。同样,输注 idecabtagene vicleucel 后100天,在 MM 患者中可观察到持续的≥3级中性粒细胞减少 (20%) 和血小板减少 (47%);输注后慢性血细胞减少也常见。CAR 输注后血细胞减少延长的机制知之甚少,但这些事件通常发生于持续缓解且无骨髓增生异常综合征 (MDS)的患者中。血细胞减少风险的相关因素包括较高级别CRS、既往多线治疗、CAR T细胞输注前≤1年内接受异基因HSCT、基线血细胞减少症和存在骨髓恶性肿瘤。
尽管免疫系统发生上述广泛变化,但与 CAR T 细胞输注后第1个月的重度感染发生率相比,CAR T细胞治疗后>1个月的重度感染发生率相对较低,且其发生率在输注后随时间推移而降低;但这方面的数据很少,因为大多数研究并没有关注 CAR T 细胞输注后数月发生的感染。此外,淋巴瘤幸存者的长期感染风险增加,从而使得解释 CAR T 细胞治疗在该人群中的作用变得困难。在43例 B 细胞恶性肿瘤患者在接受CD19 CAR T 细胞治疗的长期随访研究中,中位随访时间为42个月,4/43(9%) 在 CAR T 细胞治疗后 >6个月因感染需要住院。相似的是,一项lisocabtagene maraleucel的长期随访研究显示,仅5%的患者在输注后 >91天发生重度感染。接受 CAR T 细胞的患者似乎死于新冠肺炎的风险增加,并且在新冠肺炎疫苗接种后抗体产生会受损;但该方面的研究存在缺陷,包括在大流行早期进行(当时治疗选择较少)、回顾性设计、纳入许多 CAR T 细胞治疗后未缓解的患者,以及许多患者在接受 CAR T 细胞治疗一年内诊断为新冠肺炎(此时免疫抑制最为显著)。此外CAR T 细胞治疗后持久长期缓解患者是否具有这些不良结局目前尚不清楚。总体而言,现有数据表明 CAR T 细胞输注后感染风险增加,但在既往暴露于多线化疗的患者免疫系统已发生实质性持续变化的背景下,该感染风险事实上低于预期。
转导细胞恶变的可能性曾是使用基因治疗的一个关注问题。在 CAR T 细胞治疗中,外周血单核细胞可发生 CAR 表达转导,血液恶性肿瘤(如MDS)理论上可能从不良基因整合事件中出现。大队列随访研究的数据表明 CAR 输注后继发性恶性肿瘤的发生率为4-16%。考虑到所有患者均有大量化疗暴露史,其本身会增加继发性恶性肿瘤的风险,因此其发生率并不高于预期,血液学恶性肿瘤(尤其是MDS)的发生率也不高于使用标准病毒转导方法的所有试验中的预期发生率。总体而言,现有数据未证实已批准的γ逆转录病毒或慢病毒 CAR 递送系统会增加继发性恶性肿瘤风险。

目前很多研究正在探索旨在优化 CAR T 细胞治疗的流程(图2) ,但优化 CR 率和长期 PFS 这两个关键参数可能需要同时改变该过程中不同阶段。
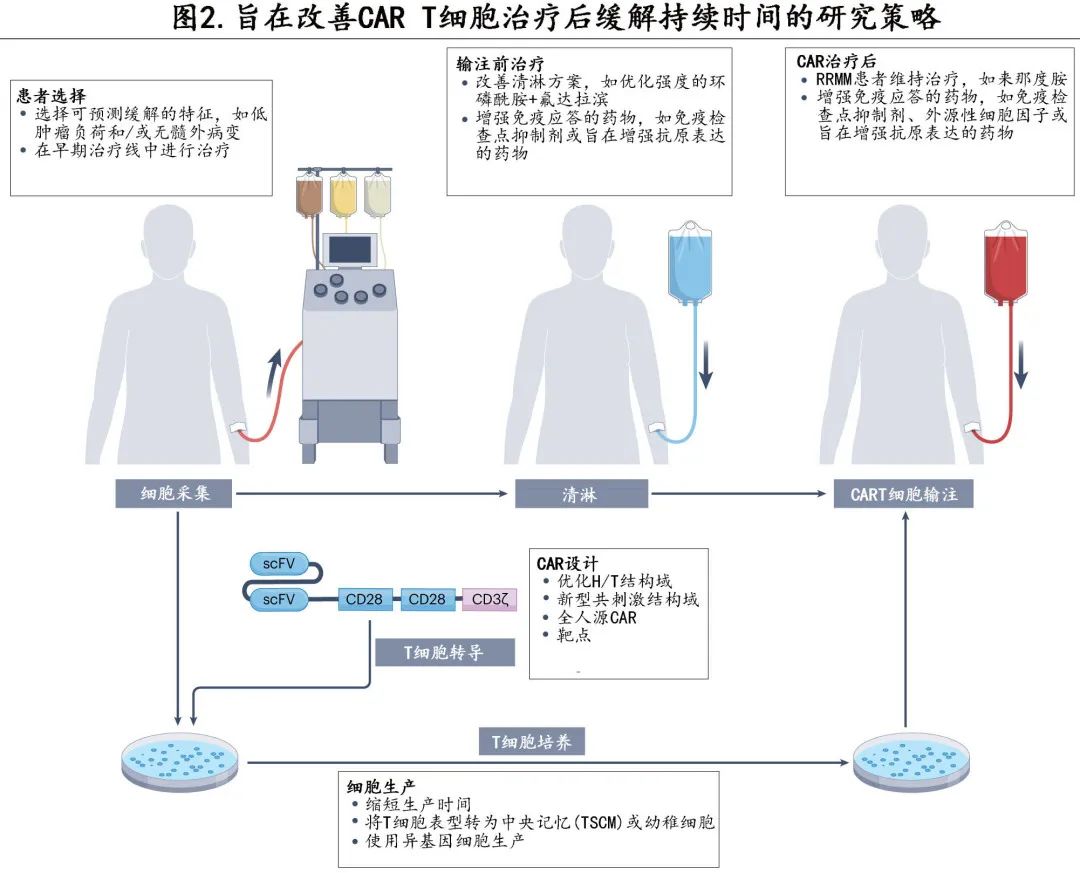
抗原逃逸是 CAR T 细胞治疗后复发的常见机制,恶性细胞失去靶抗原表达时即可发生;在20-28%的 B 细胞淋巴瘤患者、16-68%的 B-ALL 患者和 MM 患者中,抗原逃逸均为CAR T 细胞治疗后疾病复发的机制,因此抗原逃逸是影响 CAR T 细胞治疗反应持久性的最重要因素之一。双抗原靶点正在多项临床试验中进行积极研究,旨在克服这一问题,其中研究最广泛的其他抗原靶点是 CD20 和CD22,它们均在恶性 B 细胞中表达。目前靶向 CD19 和 CD20 的 CAR T 细胞治疗后的长期结局数据来自R/R B 细胞淋巴瘤的两项研究,其中一项试验未发生因抗原丢失导致的复发,另一项试验中复发时可获得活检样本的患者中仅有1/12(8%)存在抗原丢失。在 R/R B-ALL 患者的两项试验中报告了 CD19 和 CD22 的双靶点治疗,这些试验包括复发后活检采样,并报告25-33%的疾病复发患者失去一种或两种抗原;另一项试验中R/R B细胞恶性肿瘤患者接受CD19/CD22 CAR T 细胞治疗,结果在5/10(50%) 的 B-ALL 患者和4/14(29%) 的 B 细胞淋巴瘤患者中发现了 CD19 缺失。这些数据表明,靶向一种以上的抗原并不能完全规避抗原逃逸的问题,可能需要与 CAR 治疗的其他改进相结合。
也可优化CAR 的抗原结合结构域以改善 CAR T 细胞功能。除 ciltacabtagene autoleucel 外,所有获批 CAR T 细胞产品的抗原结合域目前均来源于小鼠抗体,而加入小鼠来源的组分可能促进抗 CAR 免疫应答,从而限制输注后 CAR T 细胞水平。因此多个研究小组开发了已在临床试验中评估的全人源 CAR T 细胞产品,其中部分研究显示全人源 CAR 的持续性改善,但尚未转化为疗效改善。抗原结合结构域的另一个潜在改进领域是用仅重链可变结构域(heavy-chain-only variable domain)替换单链可变片段(single-chain variable fragments)。抗原结合域仅由重链组成,无相关轻链,最初见于骆驼和软骨鱼的抗体,考虑到没有连接区,这些仅重链结合结构域具有体积小、更容易遗传操作和潜在降低免疫原性的优势。ciltacabtagene autoleucel 是仅重链结合结构域的成功示例,其中包含两个连接的仅骆驼重链可变结构域,靶向BCMA。尽管未进行前瞻性比较,但与接受含单链可变片段 CAR idecabtagene leucvicel 的患者相比,接受本品的患者ORR 更高,缓解持续时间更长(表3)。
将CAR T纳入早期治疗线也可提高疗效。当前所有 CAR T 细胞疗法的批准,均来自在既往接受过多线化疗的高度难治性恶性肿瘤患者中开展的多项试验,这些患者通常存在基线淋巴细胞减少,既往治疗可能损害 T 细胞的fitness。考虑到从采集外周血单核细胞到 CAR T 细胞输注的时间可能长达数周,对于一线化学免疫治疗难治的恶性肿瘤患者,也可能无法达到足以进行后线 CAR T 治疗的疾病控制水平,而在恶性肿瘤早期给予 CAR T 细胞可能避免这些问题并提高缓解率。ZUMA-12 研究便使用了这种有前景的方法,该研究纳入一线化学免疫治疗2个周期后中期 PET 扫描阳性的高危侵袭性 B 细胞淋巴瘤患者,结果达到令人印象深刻的 CR 率(78%),其中86%的缓解在中位随访16个月时仍在持续。此外ZUMA-12 研究(其中 CAR T 细胞为二线治疗)中的循环 CAR T 细胞数量也高于 ZUMA-1 研究(其中 CAR T 细胞为三线治疗),尽管两项研究均使用了相似的方法。目前正在进行多项研究评估 CAR T 细胞疗法在早期治疗线的使用。
患者在单采前接受的药物,包括单采和 CAR T 细胞输注之间的桥接治疗以及输注前的清淋预处理化疗,是另一个优化领域。关于在这些阶段给药如何影响 CAR T 细胞后续应答的数据有限,目前的大多数实践是由既往试验和专家指南中使用的方案组合所驱动。清淋化疗是一个重要的研究领域,可明显提高缓解率,但更密集的清淋也会导致毒性增加。除清淋化疗外,还可在输注前后给予其他药物,以改变恶性肿瘤细胞上的抗原表达或直接改变 CAR T 细胞功能,例如在 BCMA CAR T 细胞之前给予γ-分泌酶抑制剂以增加 BCMA 表达,在 CLL 患者中同时给予伊布替尼与 CD19 CAR T 细胞以改变免疫环境,给予 IL-15 或其他细胞因子以增强 CAR T 细胞扩增,以及 CAR T 细胞后给予免疫检查点抑制剂促进抗癌免疫。总的来说,对于CAR T 细胞过程所有步骤中特定药物的作用,我们还需要学习很多。
细胞生产方案是另一个潜在改进领域。T 细胞可具有一系列具有异质功能的分化状态,研究证实输注产品中 T 细胞的特征与随后的 CAR 反应之间存在联系。理想的 T 细胞组成尚不清楚,但一般而言,低分化幼稚 T 细胞或中央记忆 T 细胞似乎对过继细胞治疗的反应极为重要。通过在特定细胞因子存在的情况下生长细胞或抑制特定的细胞信号通路来改变 T 细胞表型是另一种可能性,此外较长的离体培养持续时间也与 T 细胞耗竭增加和不利的 T 细胞表型相关,因此目前正在努力缩短 T 细胞制造时间。新生产方法的出现也可能改善细胞表型和加快生产时间,从而改善细胞生产过程中的疾病进展问题。同样,使用异基因细胞也可能最终提高疗效,因为来自无癌症供者的更强大的 T 细胞可用作源材料。
CAR T 细胞是血液恶性肿瘤患者的一种强效治疗选择,长期数据表明具有稳健的疗效且总体毒性水平较低。B 细胞淋巴瘤患者接受 CD19 CAR T 细胞治疗后实现高度持久缓解,证明了该治疗方式在化疗难治性恶性肿瘤患者中诱导治愈性缓解的潜力,CAR T 细胞也可作为 B-ALL 患者异基因 HSCT 的重要桥梁,且可为 MM 患者提供长期无治疗缓解,而许多有前景的研究领域或可进一步改善该治疗后缓解的持久性。总的来说,我们正处于 CAR T 细胞开发的激动人心的时刻,患者反应持续获得改善,更多治疗适应症也不断出现。
参考文献
Kathryn M Cappell, James N Kochenderfer.Long-term outcomes following CAR T cell therapy: what we know so far.Nat Rev Clin Oncol . 2023 Apr 13. doi: 10.1038/s41571-023-00754-1.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言