【论著】单侧颈内动脉颅外段中-重度狭窄患者颈动脉内膜切除术后早期神经功能改善的影响因素分析
2024-03-09 中国脑血管病杂志 中国脑血管病杂志 发表于上海
本研究利用CDU评估单侧颈内动脉中-重度狭窄患者斑块特征及狭窄程度,并联合TCD检测脑血流动力学参数变化,探讨单侧颈内动脉颅外段中-重度狭窄患者行CEA术后早期神经功能改善的影响因素。
摘要:目的 探讨单侧颈内动脉颅外段中-重度狭窄患者行颈动脉内膜切除术(CEA)后早期神经功能改善的影响因素。 方法 回顾性连续纳入2017年1月至2023年6月苏州大学附属第一医院神经外科因单侧颈内动脉中-重度狭窄行CEA且随访资料完整的患者145 例。根据患者CEA术后24 h美国国立卫生研究院卒中量表(NIHSS)评分与术前NIHSS评分的差值(ΔNIHSS评分)将所有患者分为神经功能改善组(ΔNIHSS评分≥2分或术后24 h NIHSS评分0分)和神经功能未改善组(ΔNIHSS评分< 2分)。收集所有患者的临床资料及影像学资料并进行组间比较。临床资料包括年龄、性别、高血压病、糖尿病、冠心病史、吸烟史、术前临床表现[短暂性脑缺血发作、卒中、无症状]及术前收缩压、舒张压、血脂异常、血生化指标(高密度脂蛋白胆固醇、低密度脂蛋白胆固醇、三酰甘油、总胆固醇、空腹血糖、超敏C反应蛋白)。收集患者CEA术前、术后24 h NHISS评分及术前改良Rankin量表(mRS)评分。影像学资料包括术前颈动脉血管超声及CT血管成像评估的颈动脉狭窄程度(中度狭窄为狭窄率50% ~ 69%,重度狭窄为狭窄率70% ~ 99%)、斑块回声(以低回声为主、以中等回声为主、以高回声为主)、纤维帽完整性(完整、不完整)、是否为溃疡型斑块、是否钙化及钙化位置(表面、基底部)以及术前和术后1周、1个月及3个月经颅多普勒超声检测的患侧大脑中动脉(MCA)血流动力学参数[平均血流速度(Vm)、血管搏动指数(PI)]。组内比较手术前后不同时间点的患侧MCA血流动力学参数。对两组临床资料、影像学资料进行单因素分析,将P < 0. 05的参数纳入多因素Logistic 回归分析,探讨CEA 术后早期神经功能改善的影响因素。以多因素Logistic回归分析结果中P < 0. 05的参数建立简化的预测模型,绘制受试者工作特征曲线并计算曲线下面积(AUC),判断相关影响因素及预测模型对单侧颅外段颈内动脉中-重度狭窄行CEA患者早期神经功能改善情况的预测效能。 结果 145 例单侧颈内动脉颅外段中-重度狭窄行CEA患者中,术后24 h神经功能改善组117例,神经功能未改善组28例。(1)与神经功能改善组比较,神经功能未改善组患者的术前收缩压[(139 ± 13)mmHg比(129 ± 7)mmHg]、术前NIHSS评分[3(2,4)分比1(0,2)分]及术后24 h NIHSS评分[2(1,3)分比0(0,1)分]均更高,差异均有统计学意义(均P <0. 01);两组其余临床基线资料差异均无统计学意义(均P > 0. 05)。(2)与神经功能改善组相比,神经功能未改善组患者的溃疡型斑块发生率更高(64. 3%比33. 3%),差异有统计学意义(P <0. 01),而两组间颈动脉狭窄程度、纤维帽完整性、斑块回声、斑块钙化的差异均无统计学意义(均P > 0. 05)。(3)总体效应结果显示,两组患者CEA手术前后各时间点患侧MCA Vm差异有统计学意义(F交互= 7. 307,P = 0. 008;F组别= 13. 621,P < 0. 01;F时间= 248. 065,P < 0. 01);每组患者CEA手术前后各时间点患侧MCA PI差异均有统计学意义(Wald χ2时间= 134.110,P < 0. 01),而组间各时间点的MCA PI差异无统计学意义(Wald χ2组别= 0. 562,P = 0. 453)。与术前相比,两组患者术后1 周、1个月、3个月的患侧MCA Vm及MCA PI均升高,差异均有统计学意义(均P < 0. 01);两组患者术后1、3个月的MCA Vm及MCA PI与术后1周比较差异均无统计学意义(均P > 0. 05)。组间比较结果显示,神经功能未改善组的术前MCA Vm低于神经功能改善组,差异有统计学意义(P <0.05)。余两组间各时间点MCA Vm差异均无统计学意义(均P > 0. 05)。(4)多因素Logistic 回归分析显示,术前收缩压(OR = 0. 880,95% CI:0. 822 ~ 0. 943,P < 0.01)、术前NIHSS 评分(OR =0.105,95% CI:0. 023 ~ 0. 473,P = 0. 003)、溃疡型斑块(OR = 4. 060,95% CI:1. 202 ~ 13. 711,P =0. 024)、术前MCA Vm(OR = 1. 285,95% CI:1. 144 ~ 1. 443,P < 0. 01)是CEA 术后患者早期神经功能改善的影响因素。(5)联合预测模型预测单侧颈内动脉颅外段中-重度狭窄患者CEA 术后早期神经功能改善的AUC 为0. 972(95% CI:0. 885 ~ 0. 969,P < 0. 01),高于单个因素的预测效能。 结论 术前收缩压、NIHSS 评分、MCA Vm 及溃疡型斑块是单侧颈内动脉颅外段中-重度狭窄患者行CEA 术后早期神经功能改善的影响因素。
多项临床试验证实,颈动脉内膜切除术(carotid endarterectomy,CEA)是颈动脉粥样硬化性狭窄的首选外科手术方式,对改善颅内动脉血流灌注,预防卒中,提升患者的生活质量有显著疗效。然而,CEA 术后长期随访结果显示,仍有部分患者再发缺血性卒中。术前DSA 检查是行CEA 患者术后新发脑梗死的影响因素之一,对动脉粥样硬化性狭窄患者行DSA 术前应综合评估斑块性质、血管条件以及是否合并高血压病等。因此,识别影响CEA 术后患者临床疗效的危险因素,可帮助临床医师识别CEA 高危人群,并评估手术风险,以提高CEA 的安全性与有效性。目前关于颈动脉斑块特征、术前脑血流、颈动脉狭窄程度等因素对单侧颈内动脉颅外段中-重度狭窄患者行CEA术后早期神经功能改善影响的研究尚少。颈动脉超声(carotid ultrasound,CDU)可检测斑块特征及血管狭窄程度,经颅多普勒超声(TCD)可动态检测脑血流动力学变化,是颈内动脉颅外段中-重度狭窄行CEA患者围手术期评估头颈部血管情况的首选检测手段。鉴于此,本研究利用CDU评估单侧颈内动脉中-重度狭窄患者斑块特征及狭窄程度,并联合TCD检测脑血流动力学参数变化,探讨单侧颈内动脉颅外段中-重度狭窄患者行CEA术后早期神经功能改善的影响因素。
1 对象与方法
1. 1 对象
回顾性连续纳入2017年1月至2023年6月苏州大学附属第一医院神经外科因单侧颈内动脉中-重度狭窄行CEA且随访资料完整的患者145例,其中男118例,女27例,年龄44 ~80岁,平均(68 ±7)岁。本研究方案获得苏州大学附属第一医院伦理委员会审核批准(伦理号:2019-124)。术前患者或其家属已签署了诊疗知情同意书。
纳入标准:(1)经CDU 检查且CT 血管成像(CTA)和(或)DSA证实为单侧颈内动脉中-重度狭窄(狭窄率为50% ~ 99%);(2)临床资料及影像学资料完整;(3)TCD 检测显示患者颞窗透声良好;(4)行CEA且术后行常规药物治疗。
排除标准:(1)因大动脉炎、颈动脉夹层等导致的非动脉粥样硬化性颈内动脉狭窄;(2)合并双侧颈内动脉颅内段或大脑中动脉中-重度狭窄或闭塞;(3)因严重心血管疾病等无法行CEA者。
1. 2 资料收集
收集所有患者的临床资料及影像学资料,并根据患者CEA术后24 h美国国立卫生研究院卒中量表(NIHSS)评分与术前NIHSS 评分的差值(ΔNIHSS评分)将所有患者分为神经功能改善组和神经功能未改善组,即ΔNIHSS 评分≥ 2 分或术后24 h NIHSS评分0 分为早期神经功能改善,余为早期神经功能未改善。
临床资料包括年龄、性别和高血压病、糖尿病、冠心病史(冠状动脉造影显示冠状动脉左主干、左前降支、回旋支、右冠状动脉及主要分支中任1 支或1 支以上的管腔内径狭窄率≥ 50%)、吸烟史(每天吸烟1支以上,连续时间长于1年)及术前收缩压、舒张压、血脂异常、血生化指标[高密度脂蛋白胆固醇、低密度脂蛋白胆固醇、三酰甘油、总胆固醇、空腹血糖、超敏C反应蛋白(正常值范围:0 ~3 mg / L)],其中高血压病诊断标准为收缩压≥140 mmHg和(或)舒张压≥ 90 mmHg;糖尿病诊断标准依照《中国2 型糖尿病防治指南(2020 年版)》定义为空腹血糖≥ 7. 0 mmol / L,葡萄糖耐量试验餐后2 h血糖≥ 11. 0 mmol/ L;血脂异常依据《中国成人血脂异常防治指南(2016年修订版)》诊断标准定义为高密度脂蛋白胆固醇< 1. 0 mmol/ L,低密度脂蛋白胆固醇≥ 3. 4 mmol / L,三酰甘油≥1. 7 mmol / L,总胆固醇≥ 5.2 mmol/ L,符合其中意一项即可诊断为血脂异常。术前临床表现包括:短暂性脑缺血发作(TIA)、卒中、无症状。收集患者CEA术前1 d、术后24 h NHISS评分,评估患者神经功能改善情况;收集患者术前改良Rankin量表(mRS)评分评估患者神经功能情况。
影像学资料包括患者术前1 d 及术后1 周内CDU、TCD、CTA检查结果,按照北美症状性CEA试验(North American symptomatic carotid endarterectomy trial, NASCET)评估标准测量判断血管狭窄程度,中度狭窄为狭窄率50% ~ 69%,重度狭窄为狭窄率70% ~ 99%。术后1 个月和3 个月均行CDU及TCD检查随访。
1. 3 CDU检查
采用荷兰Philips CX50 超声诊断仪,线阵探头频率为3.0 ~9.0 MHz,凸阵探头频率为1.0 ~5. 0 MHz。根据《中国脑卒中血管超声检查指导规范》检测颈动脉。应用二维灰阶成像技术,观察斑块回声、表面纤维帽的完整性、有无钙化和钙化位置等特征;彩色血流成像观察血管内模拟血流信号充盈情况;频谱多普勒检测血管狭窄处、狭窄近心段及远心段血流动力学参数,包括收缩期峰值流速(PSV)、舒张期末流速(EDV)、阻力指数(resistance index,RI),判断血管狭窄程度。
1. 4 TCD检查
采用深圳德力凯公司EMS9PB 型经颅多普勒超声仪,探头频率为1. 6 MHz,记录并分析患侧大脑中动脉(MCA)血流动力学参数平均血流速度(mean blood flow velocity, Vm)、血管搏动指数(PI)及频谱形态。
1. 5 CTA检查
采用德国Siemens公司的双源CT行头颈部双能量CTA扫描主动脉弓以上血管。肘静脉注入对比剂扫描后获得原始图像,利用原始图像行后处理重建,包括表面成像及最大密度成像。多角度旋转重点观察原始轴位图像、表面成像及最大密度成像上的血管病变,评估血管狭窄程度。
1. 6 颈动脉斑块特征评估标准
通过CDU 评估斑块回声:以颈动脉血管壁为参照,正常血管壁三层结构回声分别为中等回声(内膜层)、低回声(中膜层)、高回声(外膜层),将斑块内部回声分为以低回声为主、以中等回声为主、以高回声为主;斑块纤维帽完整性:斑块纤维帽是颈动脉粥样硬化病灶处纤维组织增生形成的纤维膜,超声上表现为覆盖于深部脂质上,其完整性与斑块的稳定性密切相关。通过CTA及CDU观察斑块内钙化与否及钙化位置:斑块内钙化是指斑块内强回声伴或不伴声影;表面钙化定义为位于内膜-腔内或靠近斑块表面的钙化;基底部钙化定义为位于中膜和(或)外膜边界或靠近外膜的钙化。
溃疡型斑块为易损斑块的一种,评估标准为CDU检测粥样斑块凹陷深度及宽度均≥ 1 mm,且回声低于血管内膜回声,血流成像示斑块内有血流信号,或采用超声造影(二维超声基础上注入对比剂)评估为溃疡型斑块或斑块内存在新生血管,即斑块表面出现纤维帽断裂,并形成至少1. 0 mm ×1. 0 mm的缺损,且超声造影检查模式下目标斑块内出现微泡填充征。
1. 7 CEA过程
术前1 周常规给予抗血小板聚集药物(氯吡格雷75 mg / d或拜阿司匹林100 mg / d)及降血脂药物(阿托伐他汀)治疗;术中所有患者采用静脉及吸入复合麻醉。依据颈内动脉斑块远心段高度,于术侧胸锁乳突肌前缘行纵行斜切口或术侧颈部横切口,分别显露颈总动脉、颈外动脉及颈内动脉,将收缩压升高于基础血压15 ~ 20 mmHg,肝素静脉给药(1 mg / kg),依次阻断颈内动脉、颈外动脉及颈总动脉。依据斑块长度及血管狭窄程度,采用“传统式”CEA(沿颈动脉长轴纵行切开颈内动脉和颈总动脉,切除斑块后连续缝合颈动脉)或“外翻式”CEA(于颈内动脉根部斜形离断,像脱袖套一样外翻颈内动脉,剥除斑块),完整剥除斑块。缝合完成,收缩压降至基础血压,鱼精蛋白50 mg静脉推注,依次开放临时阻断的各血管。术中依据TCD 监测MCAVm调控麻醉后、临时阻断前、阻断后及解除阻断后的血压,术后收缩压控制于110 ~ 140 mmHg。术后给予他汀类药物控制血脂及促进血管内皮细胞再生,并行抗血小板聚集药物治疗(氯吡格雷75 mg / d或拜阿司匹林100 mg / d)。
1. 8 统计学分析
使用SPSS 25. 0软件进行数据统计分析。采用Kolmogorov-Smirnov检验对计量资料进行正态性检验,符合正态分布的计量资料以x- ± s表示,组间比较采用t检验;不符合正态分布的计量资料以中位数和四分位数[M(P25,P75)]表示,组间比较采用秩和检验;计数资料以频数和百分比[例(%)或侧(%)]表示,组间比较采用χ2 检验或Fisher 确切概率法。对于组间与组内手术前后不同时间点的患侧MCA血流动力学参数的比较,符合正态分布者采用重复测量数据的方差分析,不符合正态分布者采用广义线性估计方程。对临床资料、影像学资料进行单因素分析,以组间比较P < 0. 05 的参数为自变量[连续变量由低到高直接纳入,术前NIHSS评分0 ~ 1分赋值为0,≥2分赋值为1,溃疡型斑块以是(0)或否(1)进行赋值],并以术后神经功能改善作为因变量(1 =神经功能改善,0 =神经功能未改善)进行多因素Logistic回归分析,探讨CEA术后早期神经功能改善的影响因素。以多因素Logistic回归分析结果中P < 0. 05 的参数建立简化的预测模型,绘制受试者工作特征(receiver-operating characteristic, ROC)曲线,并计算曲线下面积(area under the curve,AUC),判断相关因素及预测模型对单侧颈内动脉颅外段中-重度狭窄行CEA患者早期神经功能改善的预测效能。以P <0. 05为差异有统计学意义。
2 结果
145例单侧颈内动脉颅外段中-重度狭窄行CEA患者中,术前NIHSS评分0 ~ 6 分,中位评分2(1,2)分,其中轻型卒中(术前NIHSS评分为1 ~4分)患者98例;术前mRS评分0 ~ 3 分,中位评分0(0,1)分。术后24 h神经功能改善组117 例,神经功能未改善组28例。
2. 1 临床资料及随访结果比较
与神经功能改善组比较,神经功能未改善组患者术前收缩压、术前NIHSS 评分、术后24 h NIHSS评分均更高,差异均有统计学意义(均P < 0. 01)。两组其余临床基线资料比较差异均无统计学意义(均P > 0. 05)。见表1。
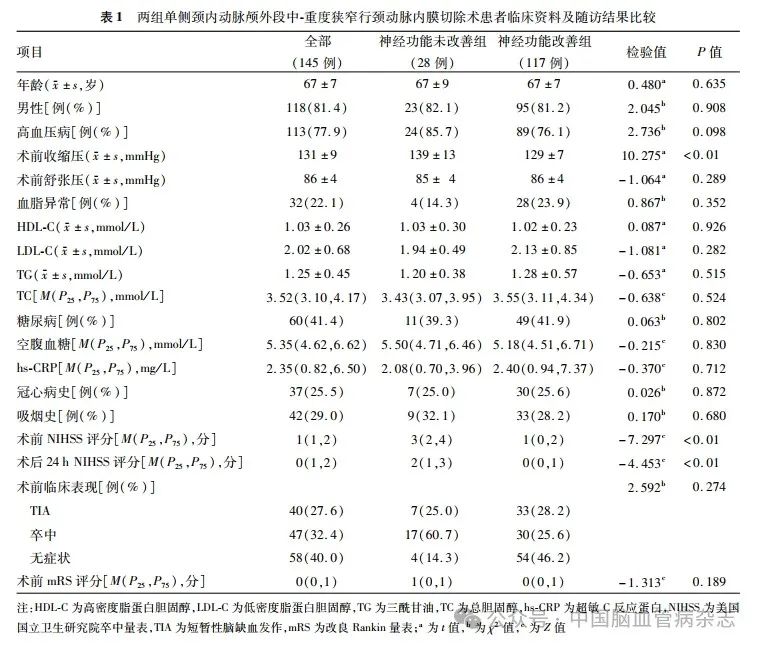
2. 2 术前影像学资料比较
与神经功能改善组相比,神经功能未改善组患者的溃疡型斑块的占比更高,差异有统计学意义(P <0. 01);而两组间颈动脉狭窄程度、斑块纤维帽完整性、斑块回声、斑块钙化的差异均无统计学意义(均P>0.05)。见表2。
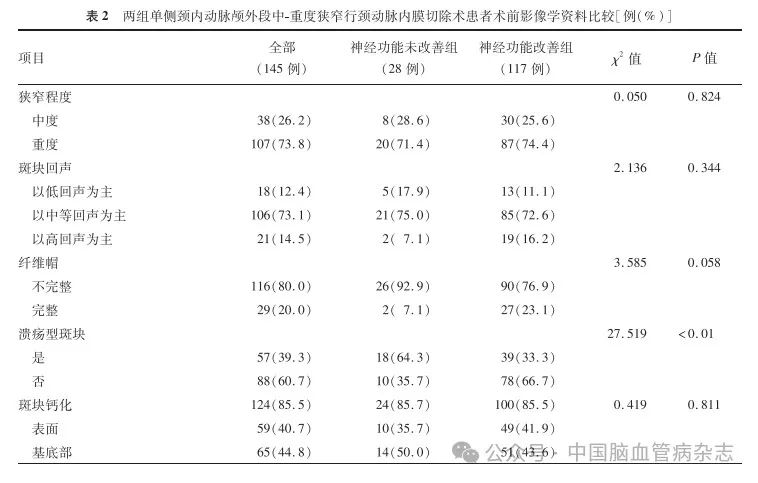
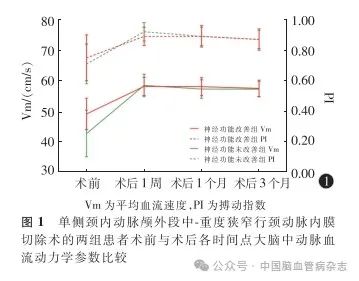
2. 3 脑血流动力学参数比较
总体效应结果显示,两组患者CEA手术前后各时间点患侧MCA Vm 差异有统计学意义(F交互=7.307,P = 0. 008;F组别= 13. 621,P < 0. 01;F时间=248. 065,P < 0. 01);每组患者CEA手术前后各时间点患侧MCA PI差异均有统计学意义(Wald χ2时间=134. 110,P < 0. 01),而组间各时间点的MCA PI 差异无统计学意义(Wald χ2组别= 0. 562,P = 0. 453)。与术前相比,两组患者术后1周、1个月、3个月的患侧MCA Vm及MCA PI均升高,差异均有统计学意义(均P < 0. 01)。两组患者术后1、3 个月的MCAVm及MCA PI与术后1 周比较差异均无统计学意义(均P > 0. 05)。组间比较结果显示,神经功能未改善组的术前MCA Vm低于神经功能改善组,差异有统计学意义(P < 0. 05)。余组间各时间点MCA Vm差异均无统计学意义(均P > 0. 05)。见图1。
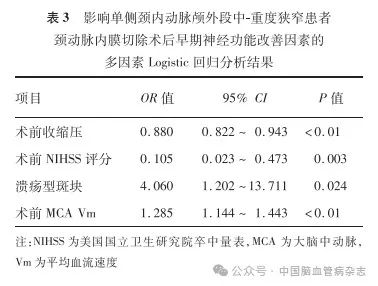
2. 4 CEA术后临床疗效的影响因素分析
多因素Logistic回归分析表明,术前收缩压、术前NIHSS评分、溃疡型斑块、术前MCA Vm 是单侧颈内动脉颅外段中-重度狭窄患者CEA术后早期神经功能改善的影响因素,差异均有统计学意义(均P <0. 05)。见表3。
2. 5 预测模型的评估效能
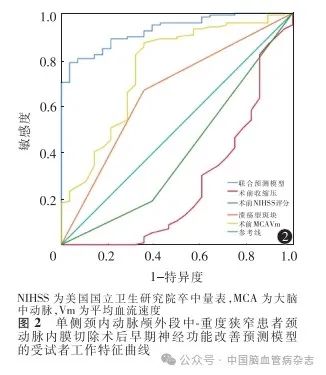
根据多因素Logistic回归分析结果绘制ROC曲线,分析单个因素对CEA术后患者早期神经功能改善的预测效能,同时将影响患者CEA术后早期神经功能改善的4 个因素:术前收缩压、术前NIHSS 评分、溃疡型斑块、术前MCA Vm分别设定为X1、X2、X3、X4,并按NIHSS评分0 ~ 1分赋值为0,NIHSS评分≥2赋值为1,溃疡型斑块以是= 0,否= 1进行赋值,最终得到新函数Y = - 0. 127X1 - 2. 258X2 +1.401X3 + 0. 251X4 + 6. 693,建立一个简化的预测模型,对模型评估效能进行分析。结果显示,术前收缩压预测CEA术后患者早期神经功能改善的AUC为0.740(95% CI:0.619 ~0.860,P <0.01);术前NIHSS评分的AUC为0.398(95% CI:0.274 ~0.521,P =0. 093);溃疡型斑块的AUC 为0. 655(95% CI:0. 541 ~0.769,P = 0. 011);术前MCA Vm的AUC为0. 759(95% CI:0. 653 ~ 0. 866,P < 0. 01);联合预测模型的AUC 为0. 972(95% CI:0. 885 ~ 0. 969,P <0.01),高于单个因素的预测效能。见图2。
典型病例
男,76 岁,因“右侧肢体乏力1 月余”于2018年12月17日入住苏州大学附属第一医院神经外科治疗。患者既往TIA病史,外院提示左侧颈动脉狭窄,药物保守治疗,具体不详。既往无糖尿病、高血压病史。入院血压138 / 82 mmHg,空腹血糖5. 2 mmol/ L(正常值范围:3. 9 ~6. 1 mmol/ L),总胆固醇、三酰甘油、低密度脂蛋白胆固醇、高密度脂蛋白胆固醇均未见异常,超敏C反应蛋白3.5 mg / L。术前1 d NIHSS评分4分,mRS评分2分。术前1 d颈部CDU示左侧颈内动脉可见混合回声不规则斑块,其内可见较大缺损,为溃疡型斑块,致管腔重度狭窄,狭窄处血流速PSV:502 cm / s, EDV:220 cm / s, RI:0.558(图3a,3b),TCD 示左侧MCA 血流速减低(Vm:25 cm / s,PI:0. 75),频谱呈“达峰时间延迟”(图3c);术前CTA示左侧颈内动脉重度狭窄(图3d),与CDU相符;2018年12月19日行传统式CEA手术,术中全身麻醉后,沿颈动脉长轴纵行切开颈内动脉和颈总动脉,切除斑块,然后连续缝合颈动脉,术后严密监测血压,控制收缩压于110 ~ 140 mmHg。术后24 hNIHSS评分3分。术后3 d,CDU示左侧颈内动脉管腔清亮,血流速PSV:117 cm / s,EDV:133 cm / s,RI:0. 715(图3e,3f),TCD示左侧MCA血流速(Vm:36 cm / s,PI:1. 35)及频谱较术前改善(图3g);CTA 示左侧颈内动脉未见明显狭窄(图3 h)。术后1个月,CDU示左侧颈内动脉管腔清亮,血流速PSV:99 cm / s,EDV:27 cm / s,RI:0. 727,TCD 示左侧MCA血流速(Vm:40 cm / s,PI:1. 20)及频谱较术前改善;术后3个月,CDU示左侧颈内动脉管腔清亮,血流速PSV:95 cm / s,EDV:30 cm / s,RI:0. 684,TCD示左侧MCA血流速(Vm:42 cm / s,PI:1. 20)及频谱较术前改善。患者术后给予他汀类药物控制血脂及促进血管内皮细胞再生,并行抗血小板聚集药物治疗,口服氯吡格雷(75 mg / d)。术后3 个月随访,mRS评分为1分,未再次发生TIA。

3 讨论
卒中具有高发病率、高致残率的特点,CEA为治疗颈动脉粥样硬化性狭窄的相对安全有效的外科方法之一。影响CEA 术后疗效因素较多,对具有CEA手术指征的患者,临床指南仍然更侧重基于患者颈动脉狭窄程度来评估患者手术风险。近年来,越来越多的研究者探讨颈动脉粥样硬化斑块性质预测卒中发生风险的价值,且有研究结果表明,评估颈动脉粥样斑块性质对CEA患者个体化治疗有一定的指导价值。因此,探索颈动脉粥样硬化斑块特征、血流动力学等因素对单侧颈内动脉颅外段中-重度狭窄患者CEA术后预后的影响具有临床意义。
3. 1 患者基线资料与早期神经功能改善
本研究纳入单侧颈内动脉颅外段中-重度狭窄行CEA患者,回顾性分析术前基线资料,结果显示,早期神经功能未改善组患者的术前收缩压高于神经功能改善组,差异有统计学意义(t = 10. 275,P <0. 01)。Ngo等研究指出,术前高收缩压(>150 mmHg)是颈动脉狭窄行CEA患者术后发生高血压(定义为术前正常血压患者的术后收缩压>160 mmHg或术前高血压病患者的术后收缩压较术前升高20 mmHg)的危险因素(OR = 3. 3,95% CI:1.6 ~ 6. 9),且术后高血压是CEA术后过渡灌注综合征、脑出血的危险因素(OR = 10. 0,P =0. 008)。综上,对颈动脉狭窄患者的术前收缩压进行适当的调控,对于CEA患者的预后具有重要意义。本研究多因素Logistic回归分析结果显示,术前收缩压为CEA术后早期神经功能改善的影响因素,术前收缩压越高,早期神经功能改善可能性越小(OR = 0. 880,95% CI:0. 822 ~ 0. 943)。因此,对术前收缩压较高的患者,围手术期应合理控制收缩压水平,以期减少患者CEA术后发生并发症的机率。NIHSS评分可以对肢体不同活动度及言语、视觉变化等进行评价,进而量化颅神经受损程度,通常用于评估急性缺血性卒中患者的颅神经受损严重程度,也有研究表明,术后24 h NHISS评分是判断患者血管内治疗术后90 d神经功能恢复情况的预测因子(敏感度为80. 7%,特异度为92. 6%)。目前对颈内动脉狭窄患者CEA术后早期神经功能改善的评价尚无统一标准,有研究显示,缺血性卒中静脉溶栓后24 h NIHSS评分较基线时改善与静脉溶栓后3个月时神经功能结局存在相关性(阳性预测值为0. 80,阴性预测值为0. 84)。因此,本研究采用CEA术后24 h NIHSS评分作为观察早期神经功能改善的指标,且由于本研究中轻型卒中(术前24 hNIHSS评分为1 ~ 4 分)患者占67. 6%(98 / 145),NIHSS评分中位数为2 分,因此将CEA 术后24 hNIHSS评分较基线改善≥ 2 分或CEA 术后24 hNIHSS评分为0 分定义为CEA术后早期神经功能改善,结果表明,神经功能未改善组患者术前NHISS评分更高,差异有统计学意义(P < 0. 01)。同时,多因素Logistic回归分析表明,术前NIHSS评分越高的患者CEA 术后早期神经功能改善的可能性越小(OR = 0. 105,95% CI:0. 023 ~ 0.473,P = 0. 003),与Mastrorilli等的研究结果相符,该研究表明,患者入院NHISS评分与CEA术后出院时及术后90 d的不良预后(mRS评分≥ 3 分)有关(出院时:OR =7. 9,95% CI:2. 7 ~ 18. 5,P < 0.01;术后90 d:OR =10. 4,95% CI:2. 3 ~ 19. 3,P = 0. 002)。
此外,一项基于症状性颈动脉狭窄患者行CEA术后安全性的荟萃分析结果显示,年龄是患者围手术期并发症、近期及长期临床疗效的独立危险因素,而颈动脉血运重建动脉内膜切除与支架置入试验(carotid revascularization endarterectomy versus stenting trial, CREST)结果显示,年龄的增长并不会增加患者CEA 术后并发症的发生风险,与本研究结果一致。因此,对于有症状的颈动脉狭窄老年患者选择CEA 尽早干预,仍可能获得较大的临床收益。
3. 2 颈动脉粥样硬化斑块特征与患者早期神经功能改善
与稳定斑块相比,易损斑块形态不规则且具有更多的新生血管,斑块内新生血管的破裂导致斑块内出血,增加了斑块表面纤维帽破裂与溃疡性斑块的形成,并触发血细胞的凝集,导致斑块表面血栓的形成,脱落后继发缺血性卒中事件。van Dam-Nolen等纳入244例轻度至中度颈动脉狭窄且未行CEA患者,随访临床终点事件(同侧缺血性卒中或TIA复发)的时间节点为患者纳入后3个月,随后每年随访1次,共5年,结果显示,斑块内出血是同侧缺血性卒中或TIA 复发的独立危险因素(HR = 2. 12,95% CI:1. 02 ~ 4. 44)。颈动脉超声可通过斑块内回声的特征分析初步评估斑块内的组成成分,低回声斑块提示斑块内坏死核心或斑块内出血,是动脉粥样硬化易损斑块特征之一。本研究结果显示,神经功能未改善组患者颈动脉粥样硬化斑块以低回声为主者占17. 9%(5 / 28),数值上高于神经功能改善组的11. 1%(13 / 117),但是组间差异性无统计学意义(P > 0. 05),考虑可能与本研究样本量少有关。
溃疡型斑块亦是粥样硬化斑块易损性的重要标志。动脉血流可通过溃疡表面进入粥样硬化斑块内部,当合并管腔狭窄时,狭窄处高流速的剪应力容易使斑块表面的血栓或斑块部分脱落,造成远段动脉血管的阻塞。有研究表明,缺血性卒中的发生与溃疡型斑块密切相关,与溃疡型斑块总体积< 5 mm3患者相比,总体积≥5 mm3 患者的卒中发生风险更高(P = 0. 009)。CDU可通过二维结构特征检测斑块纤维的缺损或破裂不连续性等特征,彩色血流成像可进一步观察血流向斑块内灌注的特征。本研究利用CDU观察单侧颈内动脉颅外段中-重度狭窄行CEA患者颈动脉斑块特征,结果显示,与神经功能改善组患者比较,神经功能未改善组溃疡型斑块的占比更高(P < 0. 01)。本研究多因素Logistic回归分析结果显示,溃疡型斑块患者CEA术后早期神经功能改善可能性是非溃疡型斑块患者的4.060 倍(95% CI:1. 202 ~ 13. 711,P = 0. 024)。因此,溃疡型斑块与患者CEA术后早期神经功能改善密切相关,是影响患者预后的主要因素之一。本研究18例溃疡型斑块患者CEA术后神经功能未能改善,推测可能原因为溃疡型斑块表面脱落形成的栓子,随着血流移动最终导致颅内动脉的堵塞,造成脑组织缺血、局部颅神经损伤,即使CEA术后颈动脉血流恢复通畅,由于神经损伤的不可逆性,脑缺血症状及其临床体征仍未能得到明显的改善。因此,行CDU检测颈动脉狭窄程度的同时,要特别关注动脉粥样硬化斑块的相关形态学特征,对于CEA术后患者的复发性缺血性事件有一定的预测价值。
3. 3 脑血流动力学与患者早期神经功能改善
本研究两组患者的CEA术前、术后1周、1个月及术后3个月的患侧MCA血流动力学参数结果分析表明,两组患者术后1 周、1 个月、3 个月患侧的MCA Vm及MCA PI较术前均增高,差异均有统计学意义(均P < 0. 01),说明CEA术后患侧脑血流得到改善。然而,术后1个月及术后3个月患侧MCA血流动力学参数与术后1 周比较差异无统计学意义(均P > 0. 05),表明单侧颈内动脉颅外段中-重度狭窄患者行CEA术后,可明显改善患侧MCA脑血流灌注,且术后1个月及3 个月患者颅内动脉血流改善持续稳定。而有研究指出,在颈动脉狭窄行CEA术后脑血流恢复的患者中,只有不到50%的患者在术后表现出认知功能改善,提示CEA 患者术后脑血流改善,但其神经功能不一定均能改善,与本研究结果一致。本研究组间血流动力学比较结果显示,两组仅术前MCA Vm 差异有统计学意义(P <0. 05);多因素Logistic 回归分析结果表明,术前MCA Vm是患者术后早期神经功能改善的影响因素(OR = 1. 285,95% CI:1. 144 ~ 1. 443,P <0.01),提示术前较低的MCA Vm 不利于单侧颈内动脉颅外段中-重度狭窄患者行CEA术后早期神经功能的改善。
综上所述,术前较高的收缩压及NHISS 评分、溃疡型斑块、术前较低的MCA Vm不利于单侧颈内动脉颅外段中-重度狭窄CEA术后患者的早期神经功能改善。术前血压、NIHSS评分、颈动脉斑块特征及脑血流动力学等多因素的联合分析与精准评估,可为患者精准治疗并获得更好的临床疗效提供可靠依据。本研究为单中心回顾性研究,入组病例可能存在一定的混杂偏移,以期能在未来的研究中继续增加样本量并进行多中心合作,以及纳入更多的相关因素进行全面综合分析。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#颈动脉内膜切除术# #单侧颈内动脉颅外段中-重度狭窄#
20